yogabuch / pathology
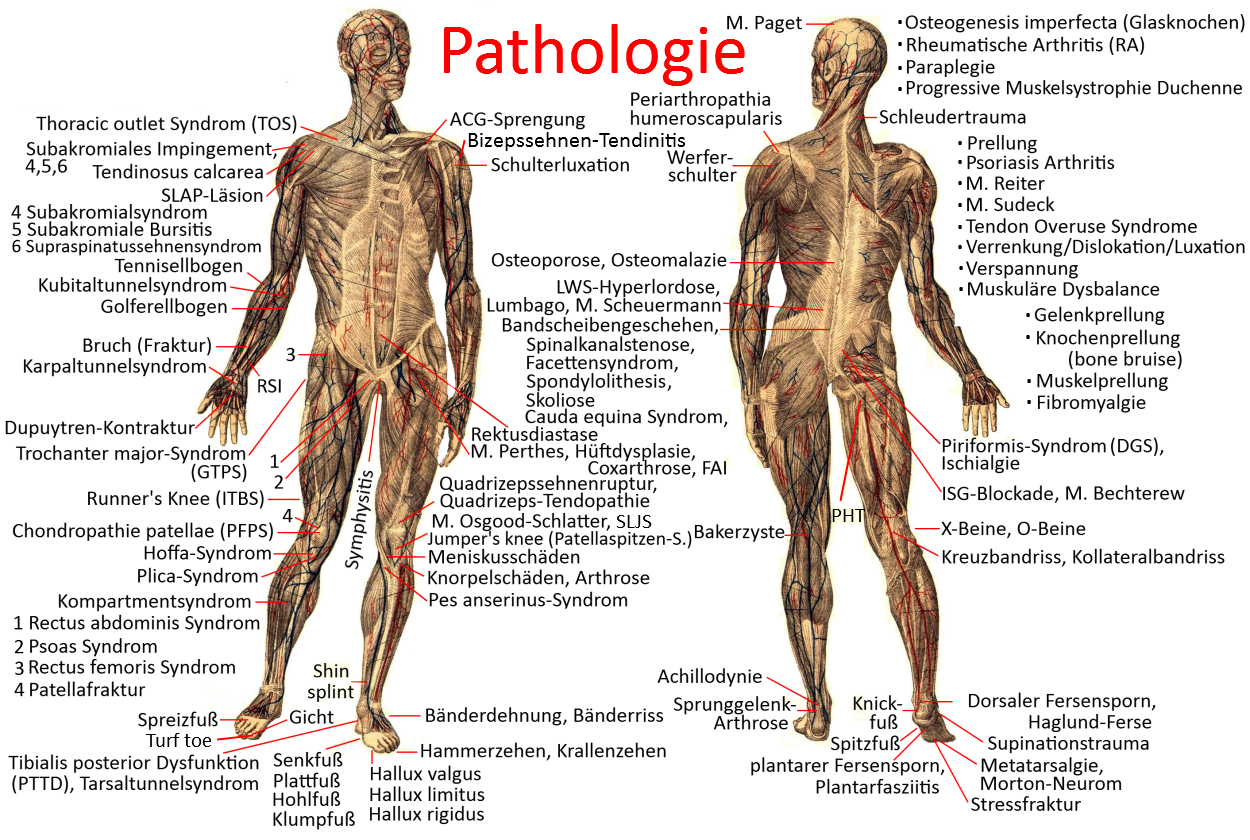
The pathology section explains disorders of the musculoskeletal system, from common ones such as hallux valgus, lumbago or herniated discs to rarer ones that are rather unknown to the non-specialist public, such as Sinding-Larson-Johansson disease or Ledderhose disease.
The list of disorders and entities is far from complete, as are the individual descriptions, but it should at least provide a good orientation.
Some statements already exist on how to proceed with movement and posture in everyday life, sport, training and yoga for a given disorder. In addition, therapeutically desirable effects of postures are indicated, for which a list of asanas is available that can achieve these effects.
Reading this page is of course no substitute for expert diagnosis or prescription of treatment, but rather encourages you to seek it if you have any indications or suspicions.
Click on the map below to locate disorders by affected body region or see the list below.
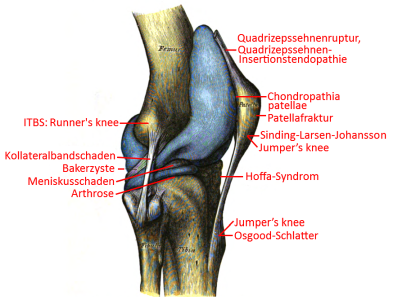
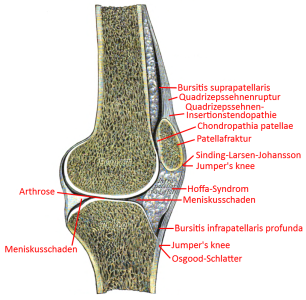
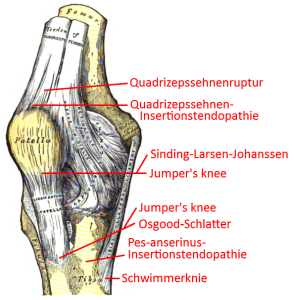
Special knee joint cards
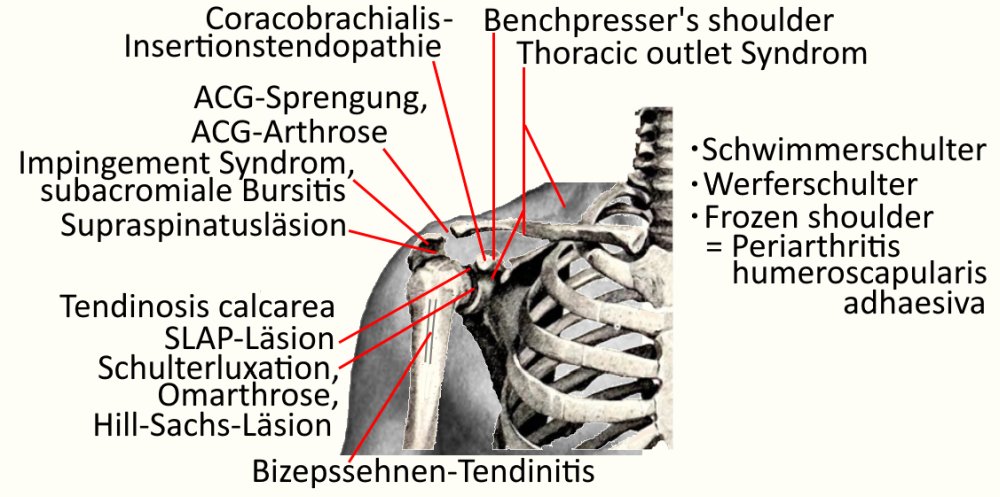
Special shoulder joint chart
locomotor system . heart / blood cicrulation . lung . stomach . digestions organs . kidney . genitourinary system . liver . spleen . pancreas . blood . nerve system . endocrin system . skin . systemic
locomotor system – musculoskeletal system
- AC dislocation (acromioclavicular joint)
- achilles tendon injuries / Achillodynia / tendinitis, tendinosis or tendinopathy of the Achilles tendon
- Ahlbaeck’s deaease
- ankle impingement
- arthritis
- arthrosis/osteoarthritis (arthrosis deformans / degenerative arthropathy / arthropathia deformans / arthrosis deformans / osteoarthritis)
- Baker’s cyst
- Baastrup’s desease, kissing spine desease
- Baxter neuropathy
- Bechterew’s desease / spondylitis ancylosans / M.Pierre-Marie-Strümpell-Bechterew, spondylarthritis ancylopoetica, rheumatiod spondylitis
- bench Presser’s Shoulder
- biceps (tendon) tendinitis
- Blount’s desease
- bone bruise / bone marrow oedema / bone contusion
- bone marrow edema syndrom
- Bouchard’s arthrosis/osteoarthritis
- bow legs (genu varum)
- bursitis (inflammation of the bursa)
- carpal tunnel syndrome (medianus compression syndrome, genuine thumb ball atrophy)
- cartilage damage of the knee joint
- cauda equina syndrome(caudaequina syndrome)
- cervicobrachial syndrom, shoulder-arm-Syndrom, cervical vertebral syndrom
- chondropathia patellae (femoropatellarpain syndrome, PFPS patellofemoral pain syndrome), chondromalacia patellae
- chronic inflammatory demyelinating polyneuropathy
- claw-toe
- club foot / talipes (pes varus / pes equinovarus congenitus)
- collateral ligament damage (knee)
- compartment-syndrome
- contusion
- cubital tunnel syndrome (ulnar nerve syndrome)
- condition after total endoprosthesis
- contusion (joint)
- coracobrachialis insertional tendinopathy
- cuboid syndrome
- cumulative trauma disorder CTD
- disc hernia (disc protrusion, prolapse, sequestrum, generally: discosis, intervertebral chondrosis, disc degeneration)
- Dupuytren’s contracture
- Ehlers-danlos-syndrome
- epiphysolysis capitis femoris / juvenile femoral head detachment
- erythromelalgia
- facet joint syndrome / arthrosis of the vertebral joint
- failed Back Surgery Syndrome FBSS
- fallen arches
- Flammer’s syndrome
- fibromyalgia (formerly: generalized tendomyopathy, GMT)
- flat foot / talipes valgus / fallen arches (pes planus/planovalgus)
- fracture (fracture)
- frailty syndrome
- Fröhlich syndrome / hypothalamic syndrome / Babinski-Fröhlich syndrome / dystrophia adiposogenitalis
- ganglion (ganglion)
- gout
- golfer’s elbow (epicondylitis ulnaris/medialis) / thrower’s elbow
- gracilis syndrome (adductor syndrome, footballer’s groin, sportsman’s groin, pubalgia)
- greater trochanter pain syndrome (GTPS) / trochanter-major-syndrome / trochanter-tendinosis
- Haglund heel (Haglund exostosis)
- hallux limitus
- hallux rigidus / metatarsophalangeal joint stiffness
- hallux valgus / bunion / bunion
- hammer toe / Digitus malleus
- Heberden’s arthrosis/osteoarthritis
- heel spur (calcaneal spur, plantar fasciitis)
- Hill-Sachs lesion
- hip impingement (femoro-acetabular impingement FAI)
- hip impingement (ischio-femoral Impingement IFI)
- Hoffa (-Kastert) syndrome (infrapatellar fat pad syndrome, Hoffaitis)
- hollow foot (pes cavus, pes excavatus)
- hip dysplasia
- hip impingement (femoro-acetabular impingement FAI)
- hypermobility syndrom
- impingement-Syndrome of the shoulder (subacromial syndrome)
- incisura scapulae syndrome
- insertional tendinopathy (enthesiopathy, myotendinosis, Tendoperiostitis. tendinosis, myotendinosis)
- Ischialgia
- knee effusion
- knock-kee / in-knee (genu valgum)
- kyphosis/hyperkyphose (hunch, hunchback, hump, gibbus)
- Ledderhose’s desease
- lumbago (lower back pain, locales lumbar syndrome)
- lumbalgia
- lumber spine hyperlordosis (hollow back)
- marfan syndrome
- meniscus ganglion
- meniscus damage
- metatarsalgia
- Morton neuralgia / -neurome / -metatarsalgia
- torn muscle fiber / torn muscle (Munich Consensus 3a, 3b, 4-disorder)
- multifidus-dysfunction
- muscle cramp
- muscle strain (distension, Munich Consensus Statement 2b-disorder)
- muscular imbalances in the leg muscles, consequences in the pelvis and upper body
- myosteatosis
- Osgood-Schlatter desease / rugby knee
- osteochondrosis dissecans
- osteogenesis imperfecta (brittle bone disease)
- osteomalacia („adult rickets“)
- osteoporosis
- Paget’s desease (ostitis deformans, osteodystrophia deformans, Paget-syndrome)
- painful os peroneum syndrom (POPS)
- paraplegia / transversal syndrome, paraplegia/quadriplegia
- patella apex syndrome, patella tendinopathy, osteopathia patellae, jumper’s knee, in adolescents: Sinding-Larsen-Johansson desease)
- patella dysplasia
- patella fracture
- patella luxation, atraumatic
- patella luxation, traumatic
- periarthropathia / periarthritis humeroscapularis (PHS, frozen shoulder, adhesive capsulitis)
- Perthes’s desease (Morbus Perthes-Calve-Legg, osteochondropathia deformans coxae juvenilis)
- pes anserinus syndrome
- PHT – proximal hamstring tendinopathy: irritation of the origin of the hamstrings
- piriformis-Syndrom / deep gluteal syndrome (DGS)
- plantar fasciitis (jogger’s heel, plantarfasziosis, plantarfasziopathy)
- plantar plate tear
- plica-Syndrome
- pneumothorax / collapsed lung
- Post-Exertional Malaise (PEM)
- post-lumbar puncture syndrome
- postviral syndrome (post-acute Infection Syndrome PAIS)
- progressiv muscle dystrophy (Duchenne)
- pronator teres syndrome
- psoas syndrome (groin strain)
- psoas-minor-syndrome
- psoriasis arthritis (arthritis psoriatica, psoriasis arthropathia)
- pulley lesion
- quadriceps tendon rupture and ligamentum patellae rupture
- quadriceps tendinopathy
- radial tunnel syndrome
- ramus infrapatellaris-syndrome
- rectus femoris syndrome
- rectus diastasis (persistent)
- Reiter’s desease, Reiter’s arthritis, polyarthritis enterica, arthritis urethritica, Reiter-trias, Reiter-tetrade)
- repetitive strain injury syndrome (RSI, mouse arm, occupational overuse syndrome)
- restless leg syndrome
- retropatellar arthrosis/osteoarthritis
- rheumatic arthritis (chronic polyarthritis, rA, RA, CP)
- rheumatic deseases
- rheumatic polymyalgia
- rotator cuff lesions (insertional tendinopathy, tear)
- runners knee Iliotibial band syndrome / tractus sysdrome (ITBS, runner’s knee)
- sacroileitis
- sand toe
- scapula alata
- Scheuermann’s desease (osteochondritis deformans juvenilis dorsi, adolescent kyphosis, juvenile kyphosis)
- sesamoiditis
- Sinding-Larsen-Johansson desease (SLJS, SLJD) / Larsen-Johansson-desease
- Sudeck’s desease (Complex Regional Pain Syndrome I, CRPS I, sympathetic reflex dystrophia)
- shin splints / medial tibial stress syndrome (MTSS)
- shoulder luxation / shoulder dislocation
- SI-blockage, SI-syndrome, SI joint pain syndrome
- swimmer’s knee
- swimmer’s shoulder
- scapular dyskinesia (SICK scapula)
- scoliosis
- SLAP-lesion
- snapping hip (coxa saltans)
- snowboarder’s ankle
- spinal stenosis (lumbar/cervical)
- spondylarthrosis
- spondylolisthesis
- spondylosis
- splayfoot (Pes transversoplanus)
- sprain / luxation / dislocation
- ankle osteoarthritis/arthrosis
- stretched ligaments (pulled ligaments, sprains, sprains)
- stress fracture /Deutschländer’s desease
- styloiditis (radii and ulnae)
- subacromial bursitis (bursitis of the shoulder)
- subacromial syndrome SAS
- subfibular impingement
- supination trauma / inversion trauma
- supinator ligament syndrome (posterior interosseous nerve syndrome)
- supraspinatus tendon syndrome (SSTS)
- (pubic) symphysitis
- synovial cyst
- talipes equinus (pes equinus)
- talipes valgus (pes valgus)
- tarsal tunnel syndrome (posterior tibial neuralgia)
- Tarsaltunnelsyndrom, anterior (fibularis-syndrome)
- taylor’s bunion
- tendinosis calcarea / calcareus shoulder
- tendinopathie / tendopathie
- tendon rupture
- tendovaginitis (tendon sheeth inflammation)
- tennis elbow / epicondylitis humeri lateralis/radialis/ epicondylitis humeri lateralis
- tension
- thoracic outlet syndrome (TOS, entrapment syndrome of the upper thorax aperture)
- tibialis posterior syndrome / tibialis posterior sysfunction / posterior tibial tendon dysfunction / tibialis posterior tendinosis / PTTD
- torn ligament
- TOS tendon overuse syndrome
- triceps tendon injuries (rupture, insertional tendinopathy)
- turf toe
- thower’s shoulder
- trigger digit (tendovaginitis stenosans)
- whiplash injury, WAD Whiplash Associated Disorder
Heart/Circulation
- Adam Stokes seizure
- Acute cor pulmonale
- Angina pectoris (stenocardia, chest tightness, heart tightness)
- Apoplexy (stroke, ischemic insult)
- Arteriosclerosis (hardening of the arteries)
- Carotid sinus syndrome (sick sinus syndrome)
- Chronic cor pulmonale
- Disseminated intravascular coagulopathy (DIC) / consumption coagulopathy
- Hemorrhoids
- Heart attack
- Heat stroke
- Hypertension, arterial
- Intracranial bleeding: Epidural hemorrhage (arterial)
- Intracranial hemorrhages: Subarachnoid hemorrhage (arterial)
- Intracranial bleeding: Subdural hemorrhage (venous)
- Left heart failure LHI
- Lymphadenitis
- Lymphangitis (acute)
- Lymphoedema
- Myocarditis
- Panarteritis nodosa
- Pericarditis
- Peripheral arterial occlusive disease (PAD, intermittent claudication, smoker’s leg)
- Phlebothrombosis
- Raynaud’s syndrome (vasospastic syndrome)
- Right heart failure RHI
- Rhythm disturbances (Stokes)
- Shock
- Sepsis (septicemia, blood poisoning)
- Thrombangiitis obliterans (Winiwarter-Buerger’s disease)
- Thrombophlebitis
Lung
- Acute bronchitis (actually tracheobronchitis, as usually also tracheitis)
- Aspiration pneumonia
- Bronchial asthma
- Atypical pneumonia
- Bronchial CA
- Bronchopneumonia
- Chronic bronchitis
- Pulmonary embolism
- Pulmonary emphysema
- Pulmonary edema
- Cystic fibrosis (cystic fibrosis)
- Pleurisy (inflammation of the pleura)
- Pneumothorax
- Silicosis (quartz dust lung)
Stomach
- acute gastritis
- Chronic (atrophic) gastritis
- Reflux (gastroesophageal reflux disease, GERD)
- Ulcus ventriculi (Magengeschwür)
Verdauung
- Appendicitis
- Ulcerative colitis
- Colon irritabile (irritable bowel syndrome)
- Gastropathia nervosa (irritable stomach, nervous stomach)
- MAS (malassimilation syndrome / maldigestion syndrome / malabsorption syndrome)
- Mechanical ileus (intestinal obstruction)
- Crohn’s disease (Ileitis terminalis)
- Paralytic ileus (intestinal paralysis)
- Römheld syndrome
- Celiac disease (sprue)
Kidney
- Acute renal insufficiency (kidney failure)
- acute pyelonephritis
- Chronic renal insufficiency
- Chronic pyelonephritis
- Nephrolithiasis
Urogenital tract
Liver
Spleen
Pancreas
Blood
- Iron deficiency anemia
- Folic acid deficiency anemia
- Hemophilia
- Hemorrhagic diathesis (bleeding tendency)
- Leukemia
- Hodgkin’s disease (lymphogranulomatosis)
- Vitamin B12 deficiency anemia
Nervous system
- Huntington’s disease (chorea major, St. Vitus‘ dance)
- Dementia
- Grande Mal epilepsy
- Alzheimer’s disease (Alzheimer’s type dementia)
- Parkinson’s disease
- Multiple sclerosis (MS) (encephalomyelitis disseminata)
- Polyneuropathy, chronic inflammatory demyelinating (CIDP)
- Polyneuropathies
- Craniocerebral trauma
- Dizziness
- Sunstroke (Insolation, Heliosis, Ictus solis)
- Tinnitus
Endocrine
Skin
- Malignant melanoma
- Neurodermatitis (endogenous eczema, atopic dermatitis / eczema)
- Psoriasis (psoriasis, scabies, mange) L40
- Urticaria (hives, wheals)
systemic
- Adiposity ( obesity)
- Alcohol delirium
- Autoimmune diseases
- Burn Out
- Burn out syndrome
- Chronic fatigue syndrome
- Depression
- Altitude sickness (DAcosta disease, AMS, Acute Mountain Sickness)
- Lipedema / Rider’s trousers syndrome / Suave trousers syndrome / Columnar leg
- Post-viral syndrome
- Sarcoidosis (Boeck’s disease)
- Sleep apnea (sleep apnea syndrome)
Chronisches Erschöpfungssysdrom
Definition
Ausschlußdiagnose ! (siehe DD) Lähmende geistige und körperliche Erschöpfung/Erschöpfbarkeit sowie durch eine spezifische Kombination weiterer Symptome, u.a. Kopfschmerzen, Halsschmerzen, Gelenk- und Muskelschmerzen, Konzentrations- und Gedächtnisstörungen, nicht erholsamer Schlaf, Empfindlichkeiten der Lymphknoten sowie anhaltende Verschlechterung des Zustands nach Anstrengungen
ICD Z93.3
Ursache
- diskutiert werden neuroimmunologische Regulationsstörung, veränderte Genaktivitäten und Schwächung bzw. chronische Aktivierung des Immunsystems durch Infektionen mit Epstein-Barr-Virus (EBV), Humanes Herpesvirus 6 (HHV6), Zytomegalievirus (CMV), Coxiella Burnetii (Q-Fieber), Chlamydien, Mycoplasmen, Borrelien.
Prädisponierend
- traumatische Erlebnisse in der Kindheit
Symptome
Kriterien nach Fukuda et al. Vier oder mehr der aufgeführten acht Symptome, die frühestens mit Beginn der Erschöpfung aufgetreten sein dürfen, müssen für einen Zeitraum von mindestens sechs aufeinanderfolgenden Krankheitsmonaten persistierend oder rezidivierend nebeneinander bestanden haben:
- selbstberichtete Einschränkungen des Kurzzeitgedächtnisses oder der Konzentration, die schwer genug sind, eine substantielle Reduktion des früheren Niveaus der Aktivitäten in Ausbildung und Beruf sowie im sozialen und persönlichen Bereich zu verursachen
- Halsschmerzen
- empfindliche Hals-und Achsellymphknoten
- Muskelschmerzen
- Schmerzen mehrerer Gelenke ohne Schwellung und Rötung
- Kopfschmerzen eines neuen Typs, Musters oder Schweregrades
- keine Erholung durch Schlaf
- Zustandsverschlechterung für mehr als 24 Stunden nach Anstrengungen
Komplikationen
- Rezidive nach langsamer Besserung
- kontinuierliche Verschlechterung
- Bettlägerigkeit
- Behinderung
Therapie
- keine ursächliche Therapie bekannt, symptomatisch
DD
- Aids
- HIV
- Anämie
- Angsterkrankungen
- chronische Hepatitis
- Diabetes mellitus
- Fibromyalgie
- Hämachromatose
- Hyperkalzämie
- Lyme-Borreliose
- Majore Depression
- maligne Erkrankungen
- Morbus Addison
- Multiple Sklerose
- Myasthenia gravis
- Parkinson-Krankheit
- Polymyalgie
- Sarkoidose
- Schlafapnoe
- Schilddrüsenunterfunktion
- Schilddrüsenüberfunktion
- Myopathien
- Somatoforme Störungen
- Lupus erythematodes
- Zöliakie
Milzruptur
Definition
Zerreißung der Milz, betreffend Parenchym oder Kapsel, Organzertrümmerung, Abriß des Gefäßstils. Formen:
- einzeitige: akute Blutung in die freie Bauchhöhle
- zweizeitige: zunächst zentrales oder subkapsuläres Hämatom und nach einem freien Intervall von h bis Wochen auftretender intraabdomineller Blutung inf. Kapselriß. Wird bei Polytrauma gerne übersehen !
ICD S36
Ursache
- meist: traumatisch
Diagnose
- Hb erniedrigt
- Leukozytose
- Röntgen
- Sono
- CT
Symptome
- – Blutdruckabfall, Schocksymptomatik
- leichte Bauchdeckenspannung
- Flankendämpfung links (Ballance-Zeichen)
- positives Kehr- und Saegesser-Zeichen
Komplikationen
- bei Kindern nach Splenektomie ohne Antibiotikaprophylaxe: OPSI (overwhelming PostSplenectomy Infection) mit Komplikation Sepsis und 50% Letalität
- unerkannt hypovolämischer Schock durch Blutverlust
Therapie
- bei Erwachsenen: Splenektomie
- bei Kindern: möglichst Erhaltung mit Fibrinverklebung oder Infrarotkoagulation
Angina Pectoris (Stenokardie, Brustenge, Herzenge)
Definition
Symptomatik einer akuten KHK-Insuffizienz
ICD I20
Ursache
- Missverhältnis von Sauerstoffangebot und -bedarf bei KHK; Auslöser: körperliche Anstrengung, Aufregung, Kälte, evtl. schwere Mahlzeiten
- seltener Störungen der Hämodynamik (Aortenstenose, Hypertonie, Hypotonie, Arrythmien)
- Koronarspasmen (Prinzmetal-Angina)
Prädisponierend
- Koronarsklerose
Symptome
- plötzlich einsetzende, Sekunden bis Minuten anhaltende Schmerzen im Brustkorb
- Erstickungsanfall mit Atemnot bis zum Vernichtungsgefühl mit Todesangst
- Schmerzausstrahlung in die in die linke (seltener rechte) Schulter-Arm-Hand-Region ausstrahlen oder in die Hals-Unterkiefer-Region
Komplikationen
Therapie
- Nitrolingual-Spray (muss zur Besserung führen !)
Harnwegsinfektionen (Zystitis, Urethritis)
Definition
70% der Harnwegsinfektionen sind von E.Coli-Bakterien verursacht.
- Zystitis: Harnblasenentzündung, Entzündung der Blasenschleimhaut, in schweren Fällen auch der ganzen Blasenwand, meist als ascendierende Infektion, seltener als descendierende im Rahmen einer PN
- Uretritis: Entzündung der Harnröhrenschleimhaut, ggf. auch der tieferen Schichten (Periuretritis, Kavernitis). Formen: 1. gonorrhoische (spezifische), 2. nicht gonorrhoische , häufiger bei Männern: häufigste sexuell übertragbare Erkrankung in den Industrieländern. Erreger: chlamydia trachomatis, mykoplasma hominis, Ureaplasma urealyticum, Trichomonas, Pilze, Viren, Streptokokken (A und B) und einige gramnegative Bakterien. Vorkommen auch bei folgenden Grunderkrankungen: – Morbus Reiter, Diabetes mellitus, Typhus abdominalis und Nahrungs- oder Genußmittelallergie
ICD Zystitis: N30 ; Urethritis: N34
Ursache
- meist: Infektion durch ascendierende Bakterien
Prädisponierend
- weiblich (kurze Harnröhre, Besiedllung der Vulva mit Darmbakterien)
- Urolithiasis
- Schwangerschaft
- hohes Alter
- Diabetes mellitus
- unzureichende Trinkmenge
- Harnabflußstörungen (z.B. durch Blasensteine, Anomalien der ableitenden Harnwege)
- hohes Alter
- Immundefizienz
- Diabetes mellitus
- (auch: lokale) Unterkühlung
Diagnose
Zystitis
- Leukozyturie
- signifikante Bakteriurie
Symptome
- gemeinsam:
- Zystitis
- Urethritis
Komplikationen
- PN, Prostatitis, Epididymitis (Nebenhodenentzündung)
Therapie
- Zystitis:
- Urethritis:
Sepsis (Septikämie, Blutvergiftung)
Definition
Allgemeininfektion mit Krankheitserscheinungen, die inf. konstanter oder periodischer Aussaat von Mikroorganismen von einem Herd aus ins Blut auftreten. mögliche Herde:
- Nabel (Neugeborene
- UGT (Harnwegsinfektionen, postpartale Infektionen)
- Haut (Wundinfektionen, Pyodermie)
- HNO (Tonsillitis, Sinusitis, Otitis)
- Lunge (Pneumonie)
- Darm (Peritonitis
- Gallenwege (Cholangitis)
Meist gramnegative Bakterien wie
- E.Coli
- Pseudomonas aeruginosa
- Meningokokken
- Enterobacteriacae (Klebsiella, Proteus, Enterobacter)
seltener grampositive wie Streptkokken, Staphylokokken
ICD A41
Prädisponierend
- Immunsuppression
- Zytostatika
- vorangegangene OP
- Implantate
- Verweilkatether
- Diabetes mellitus
- Malignome
- Leberzirrhose
Diagnose
- Anfangs deutliche Granulozytose mit starker Linksverschiebung bei Leukopenie
- später Leukozytose und Thrombopenie
- Evtl. Anämie
- BSG erhöht
Symptome
- Bei Säuglingen und alten Menschen kommen symptomarme Verläufe, sogar ohne Fieber vor
- hohes intermittierendes Fieber (typisch), Schüttelfrost
- deutlich beeinträchtigtes Algemeinbefinden bis zur Verwirrtheit
- bei Kleinkindern u.U. Fieberkrämpfe
- grau-blasses Hautkolorit (häufig)
- ggf. petechiale Blutungen oder Exantheme
- später Spleno- oder Hepatomegalie
- infektiös-toxische Organschädigungen (Niere, Lunge, Herz)
Komplikationen
- septischer Schock
- Meningitis
- Abszesse (Hirn, Lunge)
- Arthritis
- Osteomyelitis
Therapie
- Gerinnungsstatus prüfen (wg. DIC-Gefahr)
- Säuren-Basen-Status wg. Gefahr einer Laktat-Azidose
- unmittelbar Blutkulturen anlegen, dann sofort Antibiose nach statistischer Erregerhäufigkeit, später nach Antibiogramm
- Volumensubstitution
- ggf. Vasopressoren
- ggf. Ausgleich der Azidose
- ggf. Prophylaxe der Gerinnungsstörungen
Aspirationspneumonie
Definition
Pneumonie inf. Inspiration von Flüssigkeiten, Partikeln, infiziertem Sekret
ICD J69
Ursache
- akut:
Symptome
- Brustschmerzen
Schlafapnoe (Schlafapnoesyndrom)
Definition
anfallsweises Auftreten von mehr als 10 s dauernden Atemstillständen v.a. während des NON-REM-Schlafs; Entwicklung einer pulmonalen Hypertension (durch Euler-Liljestrand-Reflex), Arrythmien, evtl. Ausprägung eines cor pulmonale inf. chron. Sauerstoffmangels; meist übergewichtige Männern zw. 40. und 60. Lj. Formen:
- obstruktiv: mit inspiratorischem Kollaps der Pharynxwände inf. muskulärer Hypertonie bei erhaltenem Atemantrieb und normalen thorakalen bzw. abdominalen Atembewegungen
- zentral: Udine-Syndrom: idiopathischer Ausfall der zentralen Atemregulation, periodische Atmung, Zyanose, Hypoxämie, Somnolenz (Urs. evtl. Ausfall der Chemorezeptoren im Atemzentrum) sowie Mischformen davon
ICD G47
Prädisponierend
- Alkoholkonsum
Diagnose
- Lungenfunktionsüberprüfung
- Labor
- Polysomnographie (Schlaflabor)
Symptome
- nächtliches Schnarchen
- morgentlicher Kopfschmerz
- Tagesmüdigkeit mit Einschlafneigung
- Persönlichkeitsveränderungen
- arterielle und pulmonale Hypertonie
- Polyglobulie
Therapie
- Gewichtsreduktion
- nasale Überbrückungsbeatmung
- Theophyllin
Schock
Definition
akut bis subakut einsetzende Kreislaufinsuffizienz, bei der in mehreren Organen gleichzeitig die Kapillardurchblutung dem Durchblutungsbedarf der Gewebe nicht mehr gerecht wird. Folgen:
- unzureichende Substrat-Versorgung der Gewebe
- unzureichender Abtransport der Metaboliten, die Gewebshypoxie führt zur Azidose Zunächste reversible hypoxische Veränderungen kompensiert durch sympathicoadrenerge Gegenregulation und Zentralisation; längeres Bestehen führt zur Stase, Mikrothrombenbildung, Azidose, Verbrauchskoagulopathie.
ICD R57.*
Ursache
- hypovolämisch – absoluter Volumenmangel:
- hypovolämisch – relativer Volumenmangel:
- kardiovaskulär:
- septisch: meist grampositive, selten gramnegative Bakteriämie
- anaphylaktisch: Insektenstich, Vakzine, Medikamente, Blut, Plasma, Nahrungsmittel
- neurogen: Intox. durch Pharmaka mit zentraldepressiver Wirkung, Trauma, erhöhter Hirndruck, zerebrale Blutung, starker Schmerz
- akute und chronische NNR-Insuffizienz, hypothyreotes Koma, Thyreotoxikose, diabetisches Koma, Phaeochromozytom, Addison-Krise, Hyper-/Hypo-PTH, Hypoglykämie
- metabolisch-toxisch: chron. Organerkr., Intoxikation, dekomp. Leberzirrhose, Urämie
Diagnose
- hypovolämisch: ZVD –, HZV –, TPR +, Art. RR –
- kardiogen: ZVD +, HZV –, TPR +, Art. RR –
- anaphylaktisch: ZVD ?/-, HZV +/-, TPR –, Art. RR –
- septisch-Initialstadium: ZVD -, HZV +, TPR –, Art. RR –
- septisch-Spätstadium: ZVD +, HZV -, TPR =/+, Art. RR –
Symptome
- Haut:
- Kreislauf, Atmung:
- septischer Schock:
- hypoglykämischer Schock:
- anaphylaktischer Schock:
- kardiogener Schock:
- hypovolämischer Schock:
Komplikationen
- Exitus
Reflux (gastro-oesophageal reflux disease, GERD)
Definition
Rückfluß von Mageninhalt in den Ösophagus mit klinischen Beschwerden. Der Verschlussmechanismus Magen/Speiseröhre ist dreiteilig: 1. muskulärer Verschluss (kein ringförmiger Sphinkter sondern ein spiraliger Muskelschlauch mit einem Druck in Ruhetonus von 18-24 mmHg) 2. die untere Öffnung des Ösophagus liegt in der Bauchhöhle, so dass der Magen keinen Überdruck aufweist, zudem ist seine Einmündung spitzwinklig. Zwei Formen:
- primär: inkompetenter Verschlussmechanismus des unteren Ösophagussphinkters
- sekundär: bei bekannter Ursache mit nachweisbaren anatomischen Veränderungen am gastroösophagealen Übergang (z.B. Sklerodermie, Myotomie wegen Achalasie) Vorkommen: bei 5-10% der Bevölkerung, davon entwickeln 20-30% eine Refluxösophagitis
Vorkommen: bei 5-10% der Bevölkerung, davon entwickeln 20-30% eine Refluxösophagitis. Unterscheide:
- Refluxkrankheit ohne Refluxösophagitis (non-erosive reflux disease, NERD): 60% der Fälle
- Refluxkrankheit mit Refluxösophagitis (erosive reflux disease, ERD): 40% der Fälle
Von GERD wird erst gesprochen, wenn ein Gesundheitsrisiko vorliegt oder die Lebensqualität reduziert ist.
ICD K21
Ursache
- i.d.R. unbekannt
Prädisponierend
- Alkohol
- Nikotin
- Völlerei
- fettreiche Mahlzeiten
- Essen vor dem Zubettgehen
- Adipositas
- Schwangerschaft v.a. im letzten Trimenon
- Medikamente: Anticholinergika, Calciumantagonisten, Nitrate, Theophyllin, Betablocker
Diagnose
- ggf. Endoskopie (Ergebnis häufig ohne Korrelation zu Klinik), ggf. Biopsie, ggf. intraösophagiale 24-h-pH-Messung
Symptome
- Sodbrennen (saures Aufstoßen, retrosternales Brennen: 75% der Fälle)
- Dysphagie (50%)
- Oberbauchbeschwerden
- postprandiale Verschlechterung
- retrosternales Druckgefühl
- Meteorismus, Flatulenz
- Luftaufstoßen
- Regurgitation von Nahrungsresten
- epigastrische Schmerzen und Brennen
- Übelkeit, Erbrechen, ggf. mit resultierenden Zahnschmelzdefekten
Komplikationen
- Refluxösophagitis (Symptome: retrosternales Brennen, Aerophagie, Regurgitation von Mageninhalt, saures Aufstoßen, Verschlechterung postprandial, im Liegen, bei Bauchpresse)
- Heiserkeit durch posteriore Laryngitis
- Reizhusten durch Refluxbronchitis
- Schlafstörungen
- stenokardische (pektanginöse) Beschwerden über nervale Reflexbahnen
- Verstärkung eines Asthma bronchiale oder einer chronischen Bronchitis
- eine Refluxösophagitis kann durch Ulzeration Stenosierung und Verschluss des Ösophagus verursachen; Kachexie, Anämie
- Entartung der Ösophagitis (0,03-0,22% / Jahr des Bestehens), Männer, Raucher, Adipöse prädisponiert
Therapie
- PPI (Pantoprazol/Omeprazol)
- ggf. Gewichtsreduzierung
- kein spätabendliches Mahl, nicht hinlegen nach dem Essen
- leichte Oberkörperhochlagerung bei Bettruhe
- Vermeidung unverträglicher Speisen
- Nikotinkarenz
- Reduzierung des Alkoholkonsums
MAS (Malassimilationssyndrom / Maldigestionssyndrom / Malabsorbtionssyndrom)
Definition
Unterscheide dabei:
- Maldigestionssyndrom: mangelhafte Aufspaltung
- Malabsorbtionssyndrom: mangelhafte Aufnahme
Maldigestionssyndrom
Ursache
- Maldigestionssyndrom:
- Malabsorbtionssyndrom:
Symptome
- Maldigestionssyndrom:
- Malabsorbtionssyndrom
Neurodermitis (Endogenes Exzem, atopische Dermatitis / Ekzem)
Definition
chronisch/rezidiv. Hautentzündung, meist mit der Disposition zu Allergien gekoppelt Atopie: auf genetischer Disposition beruhende Überempfindlichkeitsreaktion vom Allergie-Typ 1: dazu gehören: atopisches Exzem, allergische Konjunktivitis, Rhinitis allergica, exogen-alergisches Asthma bronchiale, allergische Enteritis, selten Urtikaria
ICD L20
Ursache
- unbekannt
- evtl. genetische Disposition
- evtl. Störung des Immnsystems
- evtl. umweltbedingt
- evtl. psychosomatisch
- Fettstoffwechselstörungen der Haut
- Tritt teils zusammen mit verschiedenen Formen der Atopie auf
Diagnose
- häufig igE und Eos erhöht
Symptome
- beginnt meist im Kindesalter (3-4 Monate) mi Milchschorf, auch Beginn im Ewachsenenalter möglich
- bis 2. Lj.: zunächst Streck- dann Beugeseiten der Extermitäten befallen (v.a. Gelenkbeugen)
- ab 2. Lj.: Gelenkbeugen, Gesicht, Hals, Schulter, Brust
- Unterfunktion der Schweiß- und Talgdrüsen
- erst Bläschen, dann Austrocknung mit Schuppenbildung
- Leitsymptom: starker Juckreiz -> Nägel abgenutzt und glänzend, Augenbrauen abgerieben
- glanzlose, trockene Haut, vergröbertes Oberflächenrelief, Ichthyosis vulgaris (Fischhaut durch Verhornungsstörung)
- weisser Dermographismus
- weisser Dermographismus
- Verschlechterung in Herbst und Winter durch Stress und Umweltfaktoren
- oft Heilung um das 30. Lj.
Komplikationen
- Sekündärinfektionen
Therapie
- Meidung auslösender Faktoren
- sympt. mit Antihistaminika, Glukokortikoiden
- Rückfettung der Haut,- Hydrotherapie (Öl- oder Teerbäder
- Klimatherapie (Gebirge oder Meer)
Phlebothrombose
Definition
vollständiger oder teilweiser Verschluss von tiefen Beinvenen durch intravasale Blutgerinnung mit Bildung von Blutkoageln aus Thrombozytenaggregaten und Fibrin. Meist Frauen über 40. Lj; meist nach längerer Immobilität, Thrombosen bilden sich meist am 1.-5. Tag einer Immobilität und können sich noch bis zu 14 d später losreissen. Gefahr der Lungenembolie ! Ausbildung von sekundären Varizen (oberflächlich: überbelastete gesunde Gefäße im Bereich der obliterierten tiefen Vene), d.h. eine Schädigung der tiefen führt später zu einer Schädigung der oberflächlichen Venen und nicht umgekehrt, das Risiko einer Phlebothrombose ist also bei oberflächlichen Varizen nicht höher. Tiefe Thrombosen führen immer zur Zerstörung der Klappen (diese werden mit phagozytiert). Die Unterschenkel sind Prädilektionsstellen, der linke ist häufiger betroffen. Die Beine sind zu 60% betroffen, zu 30% die Beckenvenen, Arme nur ca. 1%. Beidseitige Thrombosen sind eher selten. Wegen der Emboliegefahr ist die Thrombose ein Notfall ! Weiter ist die primäre Therapie nur binnen ca. 10 d möglich. Sonderformen sind
- Paget-von-Schroetter-Syndrom: die Thrombosen der V. subclavia und V. axillaris a) nach Körperlicher Anstrengung über Kopf, b) bei Tumoren und c) zentralem Venenkatheter, dabei sollte das Gärtner-Zeichen positiv sein
- Thrombosen der vena cava inf. bei Tumoren, hat beidseitige Beinschwellung
- Phlegmasia coerulea dolens mit plötzlichem TotalVerschluss einer Extremitätenvene mit art. Kompression und Gefahr des Absterbens des distalen Versorgungsbereichs
- die ggf. bereits nach 5 h auch bei nicht-Risikopatienten auftretende Reisethrombose (Economy-Class-Syndrom), hierbei trägt die durch die Klimatisierung bedingte Austrocknung zu einem höheren HKT bei
- Pfortaderthrombose mit unspezifischen Bauchschmerzen, Hämorrhoiden, Milzvergrößerung, Leberschwellung, Durchfall, Völlegefühl und auch Übelkeit
- Nierenvenenthrombose mit Abflussstörung der Niere, meist mit Schmerzen in der Flanke, Hämaturie, Übelkeit, Appetitlosigkeit, Tremor der Hände, evtl. Fieber
- Jugularvenenthrombose, meist plötzlich stechender Schmerz
Das Syndrom aus erhöhtem Venendruck (wegen venöser Insuffizienz mit Folge Stauung) + livider Verfärbung + später Mangelversorgungsbedingte Atrophie blanche und ulcis cruris (meist Knöchelregion), Ödemen und sekundären Krampadern wird als Postthrombotisches Syndrom bezeichnet
ICD I82
Ursache
Alle Ursachen reflektieren die Faktoren des Virchow-Trias:
- veränderte Blutzusammensetzung (Gerinnungsfaktoren erhöht)
- Veränderungen der Gefäßwände
- Stase des Blutflusses
Prädisponierend
- höheres Alter
- Rauchen
- Bewegungsmangel
- Bettlägrigkeit
- Gips
- Operationen, v.a. orthopädische
- Adipositas
- Dehydrierung/Exsikose
- Turmorerkrankungen
- vorangegangene Thrombosen
- Krebserkrankungen
- Drogenkonsum
- Gebrauch i.v. applizierter Drogen
- Gravidität
- Ungewohnte starke körperliche Anstrengung (Thrombose par effort)
Diagnose
- einseitig schmerzhafter Druck auf die distalen Muskellogen:
- Sono, Kompressionssono, ggf. Phlebographie (mit Kontrastmitteln)
- Blutlabor: D-Dimere (Spaltprodukt des Fibrins, wenn negativ ist Thrombose hochunwahrscheinlich; es gibt aber false positives (bei Infektionen, Tumoren, OPs, Verletzungen))
- Tests und Zeichen: Homan’sches Zeichen: Dorsalflexion des Fußgelenks schmerzt in Wade/Oberschenkel, Payr’sches Zeichen: Druck auf mediale Fußsohle schmerzt, Meyer’sche Venendruckpunkte: Druckschmerzhaftigkeit entlang der Tibiakante bei Abtasten, Pratt-Warnvenen
Symptome
- in leichten Fällen asymptomatisch
- ziehender Schmerz und Spannungsgefühl im Bein („Zerreißungsschmerz“)
- Druckschmerz in Waden, Oberschenkel oder Fußsohle
- evtl. lokale Schmerzen mit Verschlechterung beim Husten
- evtl. Muskelkater-ähnlicher Schmerz
- Linderung bei Hochlagerung
- Fieber, Leukozytose, BSG-erhöht
- bei Lungenembolien: Dyspnoe, Tachykardie, Brustschmerzen, Husten, evtl, Hämoptoe, Schock
- verhärteter Venenstrang mit Entzündungszeichen (kein Ödem)
- Umfangszunahme der Extremität > 1,5 cm, Seitendifferenz
- Überwärmung
- livide (fahl bläuliche) Verfärbung
- oberflächliche Kollateralvenen
Komplikationen
- Embolien, z.B.Lungenembolie (50%, bei Armvenenthrombose nur zu 6%), von asymptomatisch bis Synkope und Exitus
- chronisch venöse Insuffizienz Stauung, Braunfärbung des Beins und Varikosis
- Retrombosen
- Rascher, vollständiger Verschluss mit Folge art. Kompression, Schock, Nierenversagen (OP-Indikation)
- ulcus cruris
- septische Thrombose mit Folge Sepsis
Therapie
- Bei Verdacht auf tiefe Beinvenenthrombose in Klinik einweisen, dort Heparinisierung, evtl. Thrombolyse (z.B. mit Streptokinase) oder Thrombektomie. Körperliche Bewegung ist absolut kontraindiziert ! Beine tieflagern, Kompressionsverband, Sandsack in die Leisten, ggf. Knie anwinkeln
- Anschlußtherapie mit Marcumar (6-12 Monate)
Thrombophlebitis
Definition
akute Entzündung, oft mit bakterieller Beteiligung) oberflächlicher (epifaszialer, also subkutaner) Venen mit sekundärer Bildung von Thromben; Die Thromben verlegen die Vene und stauen den Blutfluß häufig im Bereich variköser Veränderungen (Krampfadern); geht stets mit Wandschäden einher, daher sitzt der Thrombus recht fest an der Wand, so dass i.d.R. keine Lungenembolie entsteht.
ICD I80
Ursache
- Varizen
- entzündete Venenkatheter
- Freisetzung entzündlicher Mediatoren aus Blutgerinseln
- Venenpunktion, z.B. für Blutlabor oder Injektion
Prädisponierend
- chronische Schäden der Venenwand wie insbes. Varikosis
- Gerinnungsstörungen
- chronische und entzündliche Erkrankungen wie z.B. Thrombangitis obliterans, CAs
- Inhalationsrauchen oder andere Nikotinzufuhr
- Alter
- Hormonelle Kontrazeptiva und andere Medikamente
- Immobilität, Bewegungsmangel
- erhöhte Blutgerinnungsneigung
- Infektionskrankheiten
- Herzinsuffizienz
- Adipositas
- Verletzungen, Traumata
Diagnose
- Palpation
- Sono, auch zum Ausschluß einer Phlebothrombose
Symptome
- Entzündungszeichen, verhärteter oberflächlicher Venenstrang durch Entzündung der Vene plus umgebendem Bindegewebe
- Rötung des betroffenen Areals
- Ruheschmerzen plus zusätzlicher Druckschmerz im entzündeten Areal
- nur oberflächliche Schwellung
Komplikationen
- selten und insbes bei insuffizienten Vv. perforantes und vor allem bei Betreff der v saphena magna auf der Beininnenseite: Übergriff auf venae perforantes und tiefe Venen mit Entstehung einer Phlebothrombose
- selten: postthrombotisches Syndrom
Therapie
- sicher:
- umstritten:
- bislang ohne hinreichende Untersuchung:
- Die Vene verklebt, kann teilweise verkalken oder sich selbst rekanalisieren
- Bei Thrombophlebitiden im Oberschenkelbereich: ggf. OP; Antikoagulantien und Kompressionsstrümpfe für mind. 3 Monate
Thrombangiitis obliterans (Winiwarter-Buergersche Erkrankung)
Definition
entzündlichen Intimaveränderungen, an denen sich Thromben ablagern.
ICD I73
Prädisponierend
- starkes Rauchen
Symptome
- Leitsymptom: schwere Durchblutungsstörungen der Arme und Beine, die fast ausnahmlos jüngere Männer, die starke Raucher sind, betreffen
- typisch ist segmentaler Befall kleiner und mittlerer Arterien sowie gleichzeitig das Auftreten von Venenentzündungen.
Panarteriitis nodosa
Definition
schwere, entzündlich bedingte Gefäßerkrankung, die alle Wandschichten – bevorzugt die Media – mittlerer und kleinerer Äste befällt. Schwere, immunologisch bedingte Allgemeinerkrankung des rheumatischen Formenkreises
ICD M30
Diagnose
- starke erh. BSG
- Eosinophilie
- Lungeninfiltrate
- Hypertonie und Neuritiden
Symptome
- gelegentlich palpable Knötchen im Bereich der Hautarterien
- Fieber
Komplikationen
- Aneurysmen
Therapie
- Kortikoide und/oder Immunsuppressiva (z.B. Azathioprin) können eine Besserung bewirken.
Urtikaria (Nesselsucht, Quaddelsucht)
Definition
Intoleranzreaktion der Haut auf verschiedene Reize (immunologische, pseudoallergische, physikalische)
ICD L50
Ursache
- physikalische Reize
- allergisch: IgE-vermittelter Anaphylaktischer Allergie-Typ
- nichtallergisch-chemische Reize: Acetylsalizylsuäre, Arzneien, Farbstoffe, Konservierungsstoffe
Symptome
- flüchtige, stark juckende, schubweise aufschießende Quaddeleruption, flächenhaft teigig, unterschiedliche Verteilung häufig zusammen mit Angioödem auftretend
Komplikationen
- allergischer (hypovolämischer) Schock
Therapie
- Beseitigung der Ursachen
- ggf. Antihistaminika
- evtl. kurzfristig Cortison
Apoplex (Schlaganfall, ischämischer Insult)
Definition
unblutig: entstehende Ischämie (70%) infolge
- Arteriosklerosenplaques
- Embolus
blutig:
- : ein Blutgefäß im Gehirn reißt aufgrund eines Aneurysmas (Blutdruckkrise oder Anstrengung) Altersgipfel liegt > 70. Lj. Häufigkeit 150/100.000 Einwohner pro Jahr, etwa gleichbleibend, bei Kindern möglich, aber sehr selten
ICD I63
Ursache
- Nekrose durch Nullversorgung
Prädisponierend
- Alle Faktoren der Arteriosklerose, z.B.:
- Herzerkrankung
Symptome
als Vorzeichen können auftreten):
- TIA (Transitorisch ischämische Attacke) in milder Form neurologische Ausfälle oder identische Symptome wie beim Apoplex, aber vollständige Regeneration binnen 24 h. Ist bei Auftreten ein Notfall ! , da nicht abgrenzbar gegen Apoplex
- PRIND (Prolongiertes reversibles ischämisches neurologisches Defizit) Defizite wie beim Apoplex, aber Restitution binnen 1 Woche. Notfall !
Symptome des Apoplex:
- bleibende psychische Defekte, bei guter Reha bleibt evtl. nur noch ein minimaler Rest auf Dauer
- tritt meist nach Ruhephase ein, z.B. morgens nach Nachtschlaf oder nach Mittagsschlaf
- u.U. Prodromi: Kopfschmerz, Schwindel
- abhängig von der betroffenen Arterie. Im Falle der a. cerebri anterior:
Therapie
- in einer Hälfte der Kliniken: Cortison gegen das Hirnödem, in der anderen Infusion hypoosmolarer Lösung, um das Ödem zu verringern (hat Gefahr der Nachblutungen, ist aber Therapie der Wahl).
- Danach: Reha, wichtig und gut ! In Köln gibt es klinische Studien und Erprobung von Stammzellentherapie
Intracranielle Blutungen: Epidural-Blutung (arteriell)
Definition
Intracranielle Blutungen: Epidural-Blutung (arteriell) zwischen dura mater und Schädelkalotte, i.d.R. Defekt a. meningea media
ICD I62
Symptome
- Erwachsene, relativ rasche Entwicklung der Symptome:
- Säuglinge, Kleinkinder: wegen der offenen Fontanelle eher langsam aufbauende Symptomatik
Komplikationen
- Erwachsene: Mittelhirneinklemmung: macht Innenrotationsstreckkrämpfe (Endorotation der Extremitäten mit Ophistotonus), Epilepsie
- Säugline, Kleinkinder: epileptischer Anfall
Therapie
- alle Altersgruppen: Aufbohren des Schädels, Absaugen des Hämatoms, je eher desto besser, Reha
Intracranielle Blutungen: Subdural-Blutung (venös)
Definition
Blutungsquelle im Bereich der Hirnsinus, darunter liegt der Liquorraum und dorthin blutet es; betrifft meist Ältere, da das Gehirn physiologisch schrumpft und die Arachnoidalfäden unter Spannung stehen und daher eher reißen
ICD I62
Ursache
- i.d.R. Trauma
Prädisponierend
- chron. Alkoholabusus (Hirnatrophie)
- Stoffwechselstörungen
- Gefäßerkrankungen (Ernährungslage des Gehirns)
Diagnose
- blutiger Liquor in der Punktion
- CT
Symptome
- nach Bagatelltrauma symptomfreies Intervall von Wochen bis Monate, danach langsam beginnende Symptomatik:
- Kopfdruck, später -schmerz
- häufig psychomotorische Verlangsamung
- Mnestische Funktionsstörungen (Erinnerungsfähigkeit)
- später homolaterale Mydriasis
- kontralaterale Hemiparese
Intracranielle Blutungen: Subarachnoidal-Blutung (arteriell)
Definition
Ruptur eines Aneurysmas meist im Bereich circulus arteriosus willisii (blutiger Apoplex). Blutet direkt in die Hirnmasse, kein symptomfreies Intervall sondern schlagartig heftigste Kopfschmerzen, können Meningismus vortäuschen;
ICD I60
Ursache
- in 1/3: körperliche Belastung, evtl. schon die Bauchpresse bei der Defäkation, psychische Belastungssituation
Diagnose
- nur über CT, Kernspin
Symptome
- schmerzreflektorisch Übelkeit
- Erbrechen
- erhöhte Lichtempfindlichkeit
- psychomotorische Unruhe
- Somnolenz
- Koma
- homolaterale Mydriasis mit kontralateraler Hemiparese
- Grad 1: leichter Kopfschmerz, leichte Nackensteifigkeit
- Grad 2: Kopfschmerz, Nackensteifigkeit, Hirnnervenausfälle, keine Bewusstseinsstörung
- Grad 3: Bewusstseinstrübung, nach ansprechbar, neurologische Herdsymptome
- Grad 4: Somnolenz oder Sopor, Hemiparese, evtl. Streckkrämpfe
- Grad 5: Koma, Streckkrämpfe, gestörte Vitalfunktionen
Komplikationen
- Koma
Therapie
- tamponiert sich selbst oder bei Erreichen eines Ventrikels Exitus oder irreversibles Koma (Atmung funktioniert weiter)
Grande Mal Epilepsie
Definition
ist genaugenommen keine Erkrankung, da die Fähigkeit zum epileptischen Anfall in jedem Menschen steckt. 5% aller Menschen erleiden irgendwann einen epileptischen Anfall unbestimmter Schwere. Nur bei gehäuften Anfällen spricht man vom Epileptiker. Die Gefahr eines status epilepticus lässt sich aus der Schwere der Anfälle abschätzen. Bei jedem Anfall gehen Hirnzellen kaputt, Anzahl je nach Intensität; tote Zellen werden durch Narbengewebe ersetzt, welches wiederum Ausgangspunkt für weitere Anfälle sein kann (ein Apoplex prädisponiert also)
ICD G40, G41
Ursache
- es sollte eher ‚auslösende Prozesse‘ heißen:
- fieberhafte Infekte
- Schlafentzung
- Alkoholgenuß
- Medikamente
- Übermäßige Flüssigkeits- und Nahrungszufuhr
- psychogene Faktoren wie rhythmischer Lärm
- Flackerlicht
- Computerspiele
Prädisponierend
- Vorerkrankungen: frühkindliche Hirnschäden (pre-, peri-, postnatale)
- intracranielle raumfordernde Prozesse
- Schädel-Hirn-Traumata
- Meningoencephalitiden
- hirnatrophische Prozesse (höheres Lebensalter)
- Stoffwechselerkrankungen wie z.B. Diabetes mellitus
- Intoxikationen v.a. durch Alkohol
Diagnose
- EEG ist pathologisch auch längere Zeit nach dem Anfall verändert, bei häufigeren Anfällen auch in den Intervallen dazwischen. CK ist nach Anfall riesig hoch
Symptome
- Prodromi: Minuten bis Tage vor dem Anfall:
- Anfallsbeginn: Initialschrei, dann bewusstosigkeit (kippt um ohne Schutzreflexe)
- Tonus: Tonische Phase:
- Klonus:
- Terminalschlaf: Regeneration des Gehirns, Nicht aufwecken !! Sonst droht status epilepticus (ständig neue Anfälle). Danach riesiger Muskelkater, retrograde Amnesie bis zum Anfallsbeginn
Komplikationen
- status epilepticus
Therapie
- bei allen deutlichen Anfällen: Valium, falls möglich i.v., sonst i.m., damit der Terminalschlaf nicht unterbrochen wird.
- Prophylaktisch Antiepileptika (NW: schneidet emotionale Spitzen ab, keine Freude, kein Leid, das Leben ist grau)
Schädelhirntrauma
Definition
3 Schweregrade: commotio (Erschütterung), contusio(Prellung), compressio(Quetschung). Contusio und compressio sind Notfälle, es ist allerdings keine sinnvolle klinische Abgrenzung der commotio gegen die beiden anderen Formen möglich, daher sollte die commotio ebenfalls in die Klinik, eine sichere Diagnosestellung braucht ein CT.
- commotio: Pathomechanismus: mit heutigen diagnostischen Verfahren ist nichts feststellbar, vermutlich handelt es sich um eine kolloidosmotische Veränderung, etwa in Form gelöster Synapsen
- contusio: Notfall !
- compressio: die schwerste Form, Schädel-Hirn-Trauma, 2 Formen: 1. gedecktes (möglicherweise Frakturen), 2. offenes (Zugang zur Außenwelt) mit Gefahr der Meningitis, Meningoenzephalitis, Verlust von Hirnmasse (Aufsammeln lohnt nicht)
ICD S06,G93
Ursache
- meist stumpfe Gewalteinwirkung, ein Ödem (Coup) entsteht am Ort der Gewalteinwirkung und durch die Massenträgkeit auch gegenüberliegend (Contre Coup)
Symptome
- commotio:
- contusio:
- compressio:
Morbus Alzheimer (Demens vom Alzheimer Typ)
Definition
familiäre Häufung, evtl. genetische Aspekte, häufiger sind aber Neumutationen, wahrscheinlich auch durch Aluminium-Intoxikation (Aluhütten-Arbeiter, aluminiumhaltige Antacida oder aluverpackte Nahrungsmittel). Vermutlich Defekt im Acetylcholinstoffwechsel; in der Diskussion war auch eine slow virus Infektion (bisher nichts gefunden), evtl. auch autoimmunologische Prozesse. An der Uni Düsseldorf wird ein Alzheimer-typischer Eiweißstoff aus dem Liquor isoliert. Keine Prädispo durch Meningitis/Enzephalitis :
ICD G30
Diagnose
- post mortem findet man:
- sehr typisch: Alzheimersche Neurofibrillen: Eiweißstränge, die sich lockenartig im Hirngewebe ablagern
- Senile Drusen: Löcher im Hirngewebe, in der grauen und weißen Substanz
- Gefäßwand-Amyloidose: Entzündungseiweiß, das bei chronischen Entzündungen entsteht, es lagert sich hier an den Gefäßwänden ab mit der Folge verminderter Gefäßdurchlässigkeit und Ernährungsstörungen
- Rinden- und Markatrophie
Symptome
- meist ab dem 50. Lj.: erst sehr diskret:
- Kopfschmerzen, Schwindel, Merkfähigkeitsstörungen, allg. Leistungsschwäche. Nach Monaten bis Jahren:
- Highlight: nestelnde Unruhe, z.B. an der Kleidung herumfummeln, dabei ansprechbar und kognitiv ok
- später schwer fassbare neurologische Symptome: Aphasie, Apraxien, Ataxien
- Aphasie: verwaschene Sprache, Wort- und Satzverstümmelungen. Die Sätze werden kürzer bis zum Telegrammstil; Wortfindungsstörungen, Umschreibungen. Endpunkt: unverständliche (nicht für den Patienten) Sprechversuche, wegen der motorischen Störungen auch Störungen der Schriftsprache, am ehesten geht noch Tippen.
- Apraxien: Störungen in der Motorik: die Handlungen werden nur noch fehlerhaft oder ungenau umgesetzt, später nur noch angedeutet; Fähigkeit, räumlich zu denken und räumliche Bewegungsmuster gehen rasch verloren. Später
- Ataxien: Gangstörungen, Stolpern, Hinfallen bis hin zu aktiver Immobilität
- Die Persönlichkeitsstruktur bleibt sehr lange erhalten. Danach sitzt man nur noch teilnahmslos herum und erkennt selbst nächste Verwandte nicht mehr. Der Prozess dauert einige Jahre und endet mit dem Exitus, meist durch Infekte, v.a. Pneumonien
Hyperthyreose
Definition
Überfunktion der Schilddrüse mit Folge eines erhöhten Serumspiegels der Hormone Thyroxin (T4) und Trijodthyronin (T3).
ICD E05
Diagnose
Hyperkalzämie, Hyperkaliämie
Symptome
- Appetitzunahme bei gleichzeitiger Gewichtsabnahme, diabetogene Stoffwechsellage
- motorische Unruhe: feinschlägiger Tremor, Nervosität, Haarverlust (büschelweise)
- Wärmeempfindlichkeit, Hyperhydrosis, feuchte, warme Haut
- Tachykardie, große Blutdruckamplitude >> 60 mmHg !! (Adrenalins verstärkt die Herzkraft, stellt die Gefäße weit
- gesteigerte Reflexe, lebhaft auslösbare Reflexe
- gesteigerte Stuhlfrequenz oder Diarrhoe (wegen des Adrenalins)
- generelle Überstimulation des sympathischen NS, Energieumsatzes, geringes Schlafbedürfnis
- Fettleber
- Schwirren über der Thyreoidea
- Sonderfall M.Basedow: Autostimulation nach einer viralen Infektion bilden sich Autoantikörper TRAK (TSH-Rezeptoren-Stimulierende Autoantikörper) bilden sich, die ähnlich aussehen wie TSH
- Beim klassischen M.Basedow bildet sich zusätzlich ein zweiter Autoantikörper EPF (Exophtalmus-produzierender Faktor), der zum Merseburger-Trias führt
- Exophtalmus (wegen der Ablagerung von Mukopolysachariden (Schleimzuckern) hinter dem Augapfel. Diese müssen ggf. operativ entfernt werden)
- Tachykardie
- Struma
- Augensymptome: Graefe-Zeichen: zurückbleibendes Oberlid; Stellwag-Zeichen: langsamer, seltener Lidschlag, Möbius-Zeichen: Konvergenzschwierigkeiten (Schielen), Dalrymple-Zeichen: Sklerenweiß bei Blick in Richtung 12.00 sichtbar
- In der Praxis: alle Kombinationen mögl.: 1) Basedow ohne Merseburger, 2) nur EPF, also Exophtalmus, 3) TRAK+EPF
Komplikationen
- thyreotoxische Krise NOTFALL!
Therapie
- OP (Totalresektion) und lebenslange Substitution
- Versuch einer Suppressionstherapie: versuche, mit verabreichtem T3, T4 in den Regelkreislauf einzugreifen
- Thyreostatika (werden immer weniger eingesetzt wegen der NW)
Hypothyreose
Definition
Es gibt auch eine angeborene Hypothyreose. Diese muss schnellstmöglich (binnen einer Woche nach der Geburt) entdeckt und therapiert werden, sonst entsteht Kretinismus (geistige Retardierung). Der postnatale Test auf T3/T4 ist daher heute Standard. Bei Hyper- und Hypothyreose liegt meist ein erhöhter Cholesterinspiegel vor und damit ein erhöhtes Arterioskleroserisiko. Kinder von hyper- (Mutter nimmt dem Kind Nahrung weg) oder hypothyreotischen (Mutter verwertet nicht genug) Müttern kommen unterenährt zur Welt.. SD produziert auch Calzitonin (C-Zellen)
ICD E03
Ursache
- die üblichen: primär: CA, Infarkt, Jodmangel, Radioaktivität, Hashimoto-Thyreoiditis (Urs.: Autoagressions-Prozess: Autoantikörper zerstören die SD, hat Phasen der normalen oder sogar überschießenden Aktivität der SD, also evtl. hyperthyreote Zustände), sekundär: HVL-Störungen (TSH), tertiär: Hypothalamus-Störungen (TRH)
Symptome
- Gewichtszunahme trotz verminderter Nahrungszunahme
- Verlangsamung, Müdigkeit, Schlafbedürfnis, Adynamie, verlangsamte Reflexe, Konzentrationsschwäche, Parästhesien, Muskelschwäche, Obstipation, langsame Sprache, heisere, rauhe Stimme
- Kälteempfindlichkeit
- Haarausfall, trockenes, brüchiges, struppiges Haar
- Bradykardie
- Highlight: Myxödem: Einlagerung von Mukopolysachariden bevorzugt an der Tibiakante, mehr oder minder rundes Gesicht, vergröberte Hautstruktur, auch in inneren Organen, z.B. Myxödem Herz mit Folge Herzinsuffizienz und -Vergrößerung; Gesichtsödeme, Lidödeme. Das Myxödem ist prallelastisch, eine eingedrückte Stelle geht sofort wieder zurück (bei normalen Ödemen bleibt die Delle für einige Minuten)
Komplikationen
- Myxödemkoma NOTFALL ! (Auslöser: Stress: Hypothermie, Bradykardie, Hypoventilation, Hyperkapnie, CO2-Narkose)
Therapie
- Substitution
Lungenödem
Definition
Wasseransammlung in der Lunge. Formen:
- interstitielles Lungenödem: Flüssigkeit im Lungenbindegewebe, dieses verdickt sich dadurch, so dass die Diffusionsstrecke verlängert ist und der Gasaustausch erschwert
- alveoläres Lungenödem: Flüssigkeit in den Alveolen, was die Gasaustauschfläche verringert; ist meist Folge eines interstitiellen LÖs
ICD J81
Ursache
- LHI, selten: ätzende Gase
Symptome
- interstitiell:
- alveolär:
Therapie
- sofort hochwirksames Diuretikum, z.B. Lasix
- begleitend: Herz unterstützen
- bei kompensierter Herzinsuffizienz tritt maximal interstitielles LÖ auf, bei dekompensierter Herzinsuffizienz alveoläres LÖ
Diabetes Mellitus
Definition
chronische Hyperglykämie durch Überschuß an diabetogenen Hormonen, Insulinmangel oder verminderter Insulinwirkung. Volkskrankheit, meist Zufallsbefund. Formen:
- primär:
ICD E10, E11
Ursache
- Typ 1: Familiäre Disposition (in Europa selten), meist Immunreakt. mit irrev. B-Zellen-Zerstörung
- Typ 2 b: Überernährung -> Insulin-Mehrproduktion -> reversibler Abbau der Rezeptoren an den Zellen
- sekundär: Hämochromatose, Pankreas-CA, medikamentös induz., Mangelernährung, Schwangerschaft; Pankreopriv: B-Zell-Zerstörung, STH-, Cortison-, T3-, T4-, Adrenalin-Überproduktion; Glukagonom
Prädisponierend
- Überernährung
- Bewegungsmangel
Diagnose
- Ketone in Blut und Urin (außer z.B. Kimmelstil-Wilson)
- BZ Plasma nüchtern: > 126/110 (ven./,kap.) (> 110/100: IFG mipaired fasting glucose)
- BZ nicht-nüchtern: > 200 (ven./kap.)
- 2h-OGGT > 200/220 (ven./kap) (> 140/160: IGT impaired glucose tolerance)
Symptome
- Polydipsie
- Polyurie
- v.a. primär Typ 1: Gewichtsabnahme, Umstieg auf Fettstoffwechsel, Abmagerung, geistige Leistungsminderung, Konzentrationsschwäche, Verhaltensauffälligkeiten, Sehstörungen, nächtliche Wadenkrämpfe (wg. Elektrolyten)
Komplikationen
- Mikroangiopathien und deren Folgen:
- Retinopathie (Mangelvers., Cotton Wool infiltrates)
- Netzhautablösung
- Katarakt
- Glomerulosklerose Kimmelstil-Wilson (erst leichte Proteinurie, später Niereninsuff., renale Infekt-Neigung)
- Polyneuropathien, Mikroangiopathie der vasa nervorum -> symmetrische distale Parästhesien, Handschuh-/Strumpfneuropathie, Taubheit, Kribbeln, heiße Füße, Sensibilitäts-störungen,vermind. Schmerzempfindung (auch Herzinfarkt),Gangräen,schlechte Wundheilung
- Makroangiopathien:
Therapie
- körperliche Bewegung
- Diät
- bei juvenilem Typ: regelm. Injektion oder Pumpeninplantat
- Langzeit-Soll: HbA1c bis 6
Pleuritis (Brustfellentzündung)
Definition
keine eigenständige Erkrankung sondern immer eine Folge von… Häufig als Begleitpleuritis bei fast allen Lungenerkrankungen. Lokalisationen: interlobulär, basal, mediastinal. Unterscheide:
ICD J90
Ursache
- Pneumonie
- Lungeninfarkt
- Pleuramesotheliom (Tumor der serösen Häute Pleura, Perikard, Peritoneum)
- Tbc
- Oberbaucherkrankungen wie Pankreatitis, subnephritischer und paranephriischer Abszeß
- Kollagenosen, bes. Lupus Erythematodes
- Postmyokarinfarktsyndrom (Dressler-Syndrom: aseptische Autoimmun-Perikarditis)
- Läsionen des ductus thoracicus
Diagnose
sicca:
- verminderte Atemverschieblichkeit
- Zwerchfellhochstand
exsudativa: ab 300 ml:
- Dämpfung innerhalb der Ellis-Damoiseau-Linie
- Dämpfung innerhalb Garland-Dreieck (zwischen WS und EDL)
- Dämpfung innerhalb Grocco-Rauchfuß-Dreieck (paravertebral auf der gesunden Seite)
- Bei größeren Volumina Erweiterung der Seite, Verdrängung von Herz u. Mediastinum (verlagerter Herzspitzenstoß), oberhalb des Exsudats Bronchialatmung,Halsvenenstauung
Symptome
- sicca:
- exsudativa
Therapie
- Antibiotika
- Abpunktieren
- Behandlung der Grunderkrankung
- ohne Therapie wird sicca i.a. exsudativ
Pneumothorax
Definition
Eindringen von Luft in den Pleuraspalt, die dazu führt, daß sich das adhäsiv am Rippelfell hängende und über eine seröse Flüssigkeit gegen dieses bewegende Lungenfell vom Rippenfell löst. Die Folge ist eine Minderdurchlüftung des betroffenen Lungenflügels und nach dem Euler-Liljestrand-Reflex ein erhöhter Gefäßwiderstand, was zu einer Mehrbelastung des rechten Herzens führt. Da der Euler-Liljestrand-Reflex bereits nach wenigen Sekunden zu greifen beginnt, stellt sich statt einer Minderoxygenierung des Blutes vor allem eine kompensatorische Tachypnoe ein.
ICD J93
Ursache
- man unterscheidet nach Entstehung und Pathomechanismus je 2 Typen. Nach Entstehung:
- Nach Pathomechanismus:
Diagnose
- Ventil-PT: die gesunde Seite enthält das Mediastinum (was ein fester Schlauch ist) -> hyposonorer Klopfschall. Die kranke Seite enthält Luft -> hypersonorer Klopfschall
- offener PT: Flattern: beim Einatmen ist das Mediastinum auf der kranken Seite -> hyposonorer Klopfschall. Die gesunde Seite ist sonor. beim Ausatmen ist das Mediastinum auf der gesunden Seite -> hyposonorer Klopfschall. Die kranke Seite ist hypersonor
- hypersonorer Klopfschall, abgeschwächtes/aufgehobenes Atemgeräusch der kranken Seite (v.a. seitlich auskultieren)
Symptome
- offener PT: Mediastinalflattern, mit Pendeln des Mediastinums nach re/li
- Spannungs-PT mit Mediastinalverschiebung : beim Einatmen drückt die kranke Lunge das Mediastinum auf die gesunde Seite und geht beim Ausatmen nicht zurück
- stechender Schmerz
- nachschleppende Thoraxbewegung
- Dyspnoe
- Tachypnoe
- evtl. Husten
Therapie
- offener PT: steril Abdichten -> Krankenhaus
- Ventil-PT: mit Tiegel-Ventil versorgen: steche eine großkalibrige Nadel (Kalüle) durch einen Fingerling (Einmal-Fingerhandschuh) und schiebe ihn von frontal über der 3. Rippe in der Medioclavicularlinie in den Thorax (dort sind keine Gefäße) auf der betroffenen Seite. Wenn die Kanüle genügend weit drin ist, flattert der Fingerling (evtl. etwas zusammenhalten, damit besser hörbar) dadurch, dass die angestaute Luft durch die Kanüle austritt. Wenn man sich nicht absolut sicher ist, ob offener oder Ventil-PT: besser Tiegel-Ventil setzen, beim Ventil-PT ist das lebensrettend, beim offenen schadet es nicht
Lungenembolie
Definition
Verschluß eines (arteriellen) Lungengefäßes durch einen Embolus, der in den meisten Fällen auf eine Phlebothrombose zurückgeht.
ICD I26
Ursache
- Thromben, die in den tiefen Bein- und Beckenvenen entstehen, in Kombination mit Immobilität (meist Bettlägerigkeit)
- Rhythmusstörungen
- OP im Bereich der Milz (nach Resektion steigen die Thrombozahlen auf das Doppelte oder Dreifache)
- Rauchen + Ovulationshemmer
Symptome
- wie akutes Cor Pulmonale
Therapie
- Lysetherapie
- Thrombektomie (mit hoher Letalität)
- Heparinisierung/Marcumarisierung
Mukoviszidose (zystische Fibrose)
Definition
häufigste angeborene Stoffwechselerkrankung, etwa bei 1/2000 Neugeborenen. Autosomal rezessive(25%) Erkrankung von Chromosom 7. Führt dazu, dass alle Sekrete zu zäh sind, ist also eine Systemerkrankung
ICD E84
Ursache
- angeborener Gendefekt
Diagnose
- postnatal: Albuminnachweis im Mekonium
- später Röntgen zur Beurteilung der Destruktionen der Lunge
- Pilocarpin-Iontophorese-Schweißtest (soll nicht so genau sein)
Symptome
- – kurz nach der Geburt: Mekonium-Ileus, der Stuhl ist zur Diagnose verwendbar: der Albumingehalt ist erheblich höher als normal
- massive Obstipation
- Gedeihstörungen, manifest als mangelhafte Gewichtszunahme
- Highlight: später: chronischer pertussiver Husten, extreme Hustenattacken (Pertussis=Keuchhusten)
- Neigung zu bronchiopulmonalen Infekten
- durch massive Hustenattacken entwickeln sich Bronchiektasen
- 10% entwickeln einen Pneumothorax durch Riß des visceralen Blattes (Lungenfell, innen)
- Entwickelung eines Lungenemphysems
- nicht-pulmonale Symptome:
Therapie
- Bronchialtoilette: in Knie-Ellbogenposition: Klopfmassage auf den Rücken, sonst rotzen die Betroffenen voll
- Inhalation zur Verflüssigung des Schleims
- bei bronchiopulmonalen Infekten sofort Antibiotika; jede Hustenattacke verschlechert die Lebenserwartung
Akutes Cor Pulmonale
Definition
akute RHI aufgrund einer Lungenerkrankung
ICD I26
Ursache
- 1) Lungenembolie : mehrere Embolustypen:
- rasch entstehendes Lungenödem (meist Folge einer Herzinsuffizienz)
- Pneumothorax
- status asthmaticus oder massiver Asthmaanfall
- Es gibt auch subakute Verläufe mit kleineren Embolien und weniger dramatischem Verlauf
Symptome
- plötzlicher Schwächeanfall mit Atemnot
- inspiratorische Pleuraschmerzen
- ggf. Hämoptoe (bei Lungenödem oder -Embolie)=Aushusten größerer Blutmengen
- Zyanose
- Schocksymptomatik (schneller, weicher Puls)
- Kaltschweißigkeit und Blässe
- nach einigen h evtl. Fieber
Komplikationen
- Rechtsherzversagen
Therapie
- Beseitigung der Ursachen , bei Lungenödem: Herz stärken
- Analgetika (starke) und Sedativa
- Schockbehandlung mit Infusion
- ggf. O2-Gabe
Chronisches Cor Pulmonale
Definition
ist Ausdruck einer Anpassungsreaktion des Herzens an eine chronische Drucksteigerung im kleinen Kreislauf: Hypertrophie, später Dillatation, noch später und RHI
ICD I27
Ursache
- Chron. Bronchitis, Asthma bronchiale, Lungenemphysem, Atelektasen, Lungenfibrosen (Silikose, Sarkoidose), Alveolitis, muskulär bed. alveoläre Hypoventilation, rezid. Lungenembolien, prim. vask. pulm. Hypertension
Symptome
- Belastungsdyspnoe übergehend in klassische Kurzatmigkeit
- später Ruhedyspnoe
- später Kopfschmerzen
- später anhaltende Müdigkeit
- später EKG-Veränderungen
- Reizhusten mit Schwindel bis hin zu Ohnmachtsanfällen,
- Engegefühl im Thorax „angina pectoris pulmonales“
- Zyanose
- Trommelschlegelfinger
- Uhrglasnägel
- alle Symptome einer RHI
Komplikationen
- Rechtsherzversagen
NHK
- sehr komplex:
- Atemgymnastik
- bei Infekten sofort Antibiotika
- parallel dazu Herz behandeln: Glukoside (digitalis), Diuretika
- parallel Hochdruck in der Lunge mit Antihypertensiva behandeln (z.B. Nitro)
- ggf. Thrombosegefahr behandeln (Marcumar)
Sarkoidose (Morbus Boeck)
Definition
granulomatöse Systemerkrankung (!) Hauptlokalisation der Granulome: in der Lunge, aber kein Organ muss verschont bleiben. Dies ist eine äußerst bunte Erkrankung; die verschiedensten Symptomkombinationen sind möglich (auch in der Prüfung immer an die Möglichkeit einer Sarkoidose denken). Granulome: abgegrenzte, isolierte Organbezirke, aber im Inneren befindet sich weder ein Erreger noch pathologisch verändertes Gewebe sondern Organgewebe, was abgegrenzt wird: teilweiser Organausfall. Im Inneren der Granulome befindet sich weder eine Nekrose noch eine zentrale Verkäsung. Die Sarkoidose ist die wichtigste DD zur Tuberkulose (dort Granulome mit zentraler Verkäsung). Es gibt 2 Verlaufsformen der Sarkoidose:
- akute: Löfgren-Syndrom oder Löfgren-Trias: betroffen sind überwiegend junge Frauen
- chronische: der klassische Morbus Boeck, mehrere Stadien
ICD D86
Ursache
- unbekannt. Bei der Sarkoidose ist die psychologische Komponente nicht so stark wie bei dem mittlerweile den psychosomatischen Erkrankungen zugerechneten Morbus Crohn (ebenfalls Granulombildung)
Diagnose
Highlight: ACE erhöht, meist ist der Hilus befallen
Symptome
- Löfgren-Syndrom:
- Morbus Boeck pulmonale:
- Morbus Boeck extrapulmonale:
Therapie
- frühere Stadien: warten auf Spontanheilung, außer bei fulminantem Verlauf; dann Cortison
- Spätstadien evtl. auch mit Cortison
Atypische Pneumonie
Definition
Geschehen im Lungenbindegewebe; den meisten Untersuchungen unzugänglich. Bem.: bei allen Virus-, Rikkettsien-, Chlamydien- und Mykoplasmenpneumonien: deutliche Diskrepanz zwischen physikalischem und Röntgenbefund (im Ggs. zu bakt. Pneumonien). Es gibt 3 Verlaufsformen, die interessanteste ist die pneumonische, danach die typhöse und die meningitische
Ursache
- Viren, Mykoplasmen, Rickettsien, Chlamydien machen, v.a.
Symptome
- rasch hohes Fieber mit Schüttelfrost, als Kontinuum 2 Wochen;
- Myalgien
- Arthralgien
- Cephalgien
- i.d.R. unproduktiver Husten, wenn Sputum, dann zäh, glasig
- Highlight 1: Nasenbluten
- Highlight 2: Bradykardie
- nach 2-3 Wochen ist die Erkrankung überstanden, jedoch verlängerte Rekonvalenszenz
Therapie
- Antibiotika
Silikose (Quarzstaublunge)
Definition
Lungenfibrose, die durch Inhalation von Quarzstaub hervorgerufen ist. In der Regel Bergarbeiter betreffende Erkrankung; der Kohlestaub selbst ist nicht sehr gefährlich, sondern der Abraum; dies ist die klassische Lungenfibrose. Quarzstaubpartikel von bestimmter Größe lagern sich im alveolären Bindegewebe ab und üben einen permanenten Reiz aus, so dass die elastischen Fasern durch kollagene ersetzt werden. Die Fasern werden phagozytiert; die Makrophagen, die sie natürlich nicht verdauen können, lagern sich im Bindegewebe ab. Die Lunge verhärtet bis hin zu Schrumpfungstendenzen. Vorkommen bei Bergarbeitern, Steinbrucharbeitern, Stahlhüttenarbeitern, Keramikindustrie. Dies ist die häufigste zur Invalidität führende Berufskrankheit. Nach 10-15 a unter Tage liegt eine Silikose vor.
ICD J62
Ursache
- Inhalation von Quarzstaub
Symptome
- sehr symptomarm, lange Zeit symptomlos. Beginn mit Belastungsdynpnoe als Frühsymptom bis hin zu Ruhedyspnoe mit Zyanose. Giemen, Pfeiffen, Brummen
- Highlight: klassisch ist Husten mit gleichmäßig durchgefärbtem, gräulichem Sputum (Staub mit Makrophagen), (DD: Tuberkulose , dort ist das Sputum bröckelig)
- Neigung zu gehäuften bronchipulmonalen Infekten. 10% entwickeln zusätzlich eine Tuberkulose
Komplikationen
- chronisches cor pulmonale
Bronchial-CA
Definition
wichtigste, zentralste Erkrankung der Lunge; häufigster maligner Tumor beim Mann. 3 wichtige Typen:
- am häufigsten: das Plattenepithel-CA, z.B. bei Rauchern, Verdopplungzeit: 3 Monate
- am zweit-häufigsten und bösartigsten: kleinzelliges CA, Verdopplungzeit: 1 Monat
- Adeno-CA, Verdopplungzeit: 6 Monate
ICD C34
Ursache
- Inhalations-Rauchen
- Asbeststaub, z.B. aus Bremsanlagen, Baumaterial, Nachtspeicherheizungen: eine einzige Faser kann bereits ein CA verursachen;
- Karzinogene Luftverunreinigungen, z.B. Dieselabgase (wegen der auf dem Ruß abgelagerten Kohlenwasserstoffe)
Diagnose
- CT
- Bronchoskopie
Symptome
- Das Bronchial-Ca verläuft lange Zeit symptomfrei; die folgenden sind Spätsymptome:
- zuerst trockener Reizhusten (Hüsteln)
- scheinbarer hartneckiger bronchiopulmonaler Infekt,
- leichter dumpfer Schmerz im Rücken/Thoraxbereich,
- verminderte Belastbarkeit,
- gelegentliche Fieberschübe,
- B-Symptomatik, wenn diese auftritt, wird der Husten produktiv mit anfangs sehr spärlichem Sputum, später produktiver, gelegentlich blutig tingiert (Tröpfchen),
- später gelegentlich bronchiopulmonale Infekte
- je nach Lage fakultativ: Pleuritis sicca oder exsudativa, Atelektasen, Zwerchfellhochstand durch Schädigung des n.phrenicus, Heiserkeit durch Schädigung des n.lagyngeus recurrens
- später deutlich blutiges Sputum, Belastungsdyspnoe, Ruhedyspnoe, Zyanose
- deutliche Neigung zur Paraneoplasie anderer Organe: z.B. mit vermehrter Bildung von Cortison oder ACTH (Adrenocorticoides Hormon)
- Metastasierung lymphogen in die mediastinalen Lymphknoten, nicht palpabel -> Einengung des Ösophagus mit Folge Dysphagie oder der Trachea mit Folge stridoröser Atmung
- Metastasierung hämatogen in die Knochen v.a. der Wirbelsäule
Therapie
- Lungen- und Pancoast-CA überlebt praktisch keiner, OP, Chemo
Asthma bronchiale
Definition
entzündliche Erkrankung d. Atemwege (Bronchioli abwärts) mit anfallsweiser generalisierter Obstruktion und Dyspnoe
- Typ 1: extrinsic Asthma: Allergie Typ 1, mit nachweisbar provozierendem Allergen, Beweis ist der IgE-Spiegel, die eosinophilen Granulozyten sind erhöht. Die Betroffenen stammen häufig aus Atopiker-Familien, d.h. ein Elternteil hat eine Allergieveranlagung. In der Vorgeschichte des Patienten findet sich meist in der Kindheit eine Windeldermatitis, Lebensmittelunverträglichkeit,…
- Typ 2: intrinsic Asthma: Alle Faktoren von Typ 1 treffen nicht zu, das Asthma beginnt plötzlich, es ist kein Allergen feststellbar, der Patient reagiert eher auf Veränderung physikalischer Parameter wie Luftdruck oder -feuchtigkeit. Es handelt sich vermutlich um eine Allergie Typ 3, im Blut finden sich IgM oder IgG.
Beiden Typen (meist Mischformen !): deutliche psychogene Komponente als Auslöser oder Verstärker, deshalb unbedingt Psychotherapie ! Angst spielt eine große Rolle. Die Verursachung von Asthma spielt sich vermutlich im Kopf ab.
ICD J45
Diagnose
- im symptomfreien Intervall normale Befunde, im Anfall, falls untersuchbar:
- Palpation: Stimmfremitus abgeschwächt
- Perkussion: hypersonorer Klopfschall
- Auskultation: leise Atemgeräusche
Symptome
- Der Anfallsablauf ist bei beiden Typen gleich: Anfälle mit symptomfreien Intervallen
- expiratorische Atemnot, der Patient pumpt sich auf, überbläht die Lunge, das Atemzugvolumen ist verringert. Man sollte ihn zum Ausatmen zwingen (von hinten umklammern oder Backsteine auf den Bauch in Rückenlage).
- verlängertes pfeiffendes Expirium (Ausatmen) durch Bronchiospasmus
- am Anfallsende: exzessive Hustenattacke, zähes, meist glasiges Sputum
- Highlight: das Sputum enthält unter dem Mikroskop betrachtet Kurschmannspiralen (Schleimfäden mit Zellen) und rautenförmige Charkot-Leyden-Kristalle; nach Anfärben sieht man eosinophile Granulozyten im Sputum
Therapie
- Lungenemphysem und später cor pulmonale
- status asthmaticus: ein Anfall jagt den nächsten ohne Zeit zur Erholung, lebensbedrohend, Atemstillstand kann spontan auftreten, deswegen in der Intensivstation versorgen. Den status asthmaticus kann man bei keinem Anfall ausschließen, deswegen kann man bei jedem Anfall an eine Einweisung denken
NHK
- auslösende Noxen meiden (Typ 1)
- Bronchiospasmolytikum Rp Euphyllin, ein Abkömmling des Coffein, i.v. oder per Infusion; ersatzweise sehr starken Kaffee
- Cortison, als Pumpspray; hat so verabreicht angeblich weniger Nebenwirkungen, im Anfall i.v.. Cortison ist katabol, die Wirkung bleibt in der Lunge, es macht die Zilien(Flimmerepithel) kaputt
- nicht im Anfall: Expektoranzien
- psychologische Betreuung
Lungenemphysem
Definition
(WHO) irreversible Erweiterung der Lufträume distal der Terminalbronchien infolge Destruktion ihrer Wand, also der Alveolen durch Überblähung, welche auf Dauer die Alveolarsepten zerstört. Es gibt 2 Typen:
- Typ 1: pink puffer: der rosige, untergewichtige, kachektische Typus
- Typ 2: blue bloater (blauer Keucher): der zyanotische, adipöse Typ
ICD J43
Ursache
- alle obstruktiven Lungenerkrankungen, insbes. chronische Bronchitis
- länger andauernde gehäufte Asthmaanfälle
- auch chemische Berufsnoxen bei z.B. Gärtnern, Bauern, Malern
Diagnose
- Blutgasanalyse
- Percussion
- Palpation
- Auskultation
Symptome
- gemeinsame Symptome beider Typen:
- zusätzlich Typ 1:
- zusätzlich Typ 2:
Therapie
- ursächlich: keine
- Symptomatisch
Akute Bronchitis (eigentlich Tracheobronchitis, da i.d.R. auch Tracheitis)
Definition
descendierende Infektion, beginnend mit Brennen hinter den Sternum, betrifft beide Lungenflügel. Es gibt disseminierte Entzündungsherde in beiden Lungenflügeln. Bronchitiden führen nicht zu Zyanosen, höchstens Pneumonien. Es gibt 16 unterschiedliche Typen der Bronchitis, die sich im Wesentlichen gleich verhalten; einzig unterschiedlich ist die bei Kindern gelegentlich auftretende Bronchiolitis , die mit hochgradiger Zyanose und Dyspnoe verbunden ist.
ICD J20
Ursache
- I.d.R. können alle Erreger eine Bronchitis verursachen: alle Bakterien, alle Viren, bei stark immunsupprimierten Patienten auch Pilze, z.B. Candida albicans. Häufig liegt erst eine virale Vorschädigung der Tracheal- und Bronchialschleimhaut vor, dann eine bakterielle Superinfektion. Häufig ist die Ursache auch Luftschadstoffe. Als Begleitbronchitis tritt sie auch auf bei Typhus abdominalis , Paratyphus , Brucellosen , Varizellen , als Komplikation bei Masern und Diphterie.
Diagnose
- Palpation: Stimmfremitus verstärkt
- Perkussion: Klopfschall hyposonor
- Auskultation: viral bedingt: Giemen, Pfeiffen, Brummen, bakteriell bedingt: feuchte Rasselgeräusche
Symptome
- Prodromi:
- Hauptstadium
Komplikationen
- Pneumonie
- rezidivierende Bronchitiden führen zu „chronischer Bronchitis
Therapie
- viel Trinken: 3-4 l / d
- übliche Hausmittel
- verschiedene Wickel
- Thymian
- Salbei
- Exspectorantien (Schleimabhusten fördernd), z.B. Gelomyrto
- Sekretolytica
NHK
- zur Nacht Antitussiva (bitte niemals zusammen mit Sekretolytica oder Exspectorantien, da der nicht abgehustete Schleim die Bronchitis verstärken würde)
- Es herrscht HP-Verbot, wenn das Sputum eitrig ist (eiterbildende Erreger)
- Nach 1 Woche erfolgloser Therapie sollten Antibiotika gegeben werden, damit die Schleimhäute nicht weiter geschädigt werden (bleibende Schäden) und um eine Superinfektion zu vermeiden, Meist gegeben: systemische Tetracycline
DD
- Keuchhusten
- Pneumonie
Chronische Bronchitis
Definition
(WHO): eine C.B. ist immer dann anzunehmen, wenn in 2 aufeinanderfolgenden Jahren je in 3 aufein-anderfolgenden kompletten Monaten Husten und Auswurf bestehen. Demnach ist jeder Raucher chronischer Bronchitiker. Die chronische Bronchitis ist die häufigste zur Invalidität führenden Lungenerkrankung und, i.d.R. irreversibel und führt zum Emphysem und später zum cor pulmonale
ICD J44
Ursache
- Die Genese ist i.A. multifaktoriell und umfasst folgende Faktoren:
- am wichtigsten: Rauchen
- umwelt- und berufsbedingte Noxen
- erhöhte Infektionsbereitschaft der Lunge, z.B. gehäuftes Auftreten von Pneumonien, Bronchitiden, v.a. virale Infekte
- konstitutionelle (endogene) Minderwertigkeit des Respirationstrakts: Mukoviszidose , Dyskrinie , Hyperreaktivität
Diagnose
- Palpation: wegen der Überblähung der Lunge (über die Zeit): erst verstärkter und später verminderter Stimmfremitus
- Perkussion: analog: erst hyposonor, später hypersonor
- Auskultation: über lange Zeit: Giemen, Pfeiffen, Brummen; erst wenn die Lunge richtig überbläht ist, werden die Geräusche leiser
Symptome
- Husten, v.a. morgens, Auswurf i.d.R. zäh, meist glasig, hat meist Mühe, den ganzen Schleim abzuhusten
- Belastungsdyspnoe, Ruhedyspnoe, zunehmende Leistungseinschränkung, zu erkennen beispielsweise beim Treppensteigen
- später Zyanose
- noch später Trommelschlegelfinger, Uhrglasnägel
Komplikationen
- sich aufpfropfende akute meist bakt. Bronchitiden, gehäufte Pneumonien, Lungenabszeß (das stinkt heftig aus der Lunge), Bronchiektasen ; das führt zum Lungenemphysem und weiter zum cor pulmonale
- die Bronchiektasen führen zum Lungenemphysem
- das Lungenemphysem führt zum chronischen cor pulmonale
Therapie
- bei Andeutung von bronchiopulmonalen Infekten: hochdosierte Antibiotika: je öfter und heftiger der Husten, desto eher tritt ein Verschlechterung und Emphysem ein. Die sofortige Therapie schiebt das Emphysem um Monate nach hinten. Heilt nach Eintritt der Obstruktion fast nie aus. Bereits einfache Bronchitis frühzeitig therapieren !!
Bronchopneumonie
Definition
die Bronchiopneumonie bekommen meist Menschen mit geschwächter Abwehrlage oder längerer Bettlägrigkeit; deswegen heißt sie auch hypostatische Pneumonie. Gerade im Krankenhaus können viele (nosokomiale) Hospitalismuskeime diese Pneumonie verursachen. Da im Liegen die Gedärme nach oben drücken, werden Lungenanteile an der Basis weniger durchlüftet und weniger durchblutet (Euler-Liljestrand), womit dort auch die Abwehr träger ist.
ICD J15
Symptome
- Fieber, nicht so hoch wie bei der Lobär-Pneumonie, ca. 39 °- 39,5°C
- produktiver Husten mit äußerst zähem, glasigem Sputum; kann kaum suffizient abgehustet werden, daher verstärkte Obstruktion und wegen Euler-Liljestrand respiratorische Insuffizienz. Die (reversible) Rechtsherzbelastung(Rückstau) stellt ein großes Risiko dar
Therapie
- Antibiotika
- Sekretolytica, Expektoranzien; auf keinen Fall Antitussiva
- Flüssigkeitsinfusion
Malignes Melanom
Definition
der einzige Tumor mit dem Beisatz „Maligne“, gefährlich. Es gibt 7 unterschiedliche Varianten. Das Melanom ist normalerweise schwarz, es gibt aber auch eine pigmentfreie Variante, die aussieht wie ein Leukoderm. Das maligne Melanom bei uns in Nordwesteuropa häufiger als bei Menschen mit intensiverer Pigmentierung, obwohl es, wie die mögliche Lokalisation überall am Körper vermuten lässt, unabhängig von der UV-Exposition ist.
ICD C43
Symptome
- Das Melanom ist nicht schmerzhaft, es metastasiert sehr früh !! und kommt dabei hämatogen überall hin, auch ins Hirn, und bildet dort intracerebrale Metastasen. Überpigmentierte Areale, dunkelbraun bis schwarz, sind nicht immer einfach von Leberfleck zu unterscheiden. Alle Veränderungen an oder um einen Leberfleck sind Melanom-verdächtig, z.B. braune Flecken, die jucken oder brennen, verletzungsgefähdet sind oder leicht aufplatzen. DD Naevus: der Naevus ist scharf begrenzt und gleichmäßig durchgefärbt. Unscharf werdende, ungleichmäßig gefärbte, juckende, brennende, einreißende, blutende Flecken sind Melanomverdächtig. Das superficiell spritende Melanom wächst auf der Oberfläche ohne erkennbar zu sein.
- Da die Oberfläche des Melanoms schlecht versorgt ist, kommt es zu Einblutungen, Erosionen, Ulcerationen.
Disseminierte intravasale Coagulopathie (DIC) / Verbrauchskoagulopathie
Definition
exzessive pathologische Bildung von Thrombin und Fibrin im zirkulierenden Blut durch intravasale Aktivierung der Gerinnungskaskade mit Folge gesteigerter Thrombozytenaggregation und Verbrauch von Gerinnungsfaktoren.
ICD D65
Ursache
- i.d.R. irgendein Schock (cardiogen, septisch, neurogen,..), daher versackt das Blut (Dezentralisation) mit dem Sludge-Phämonen (an der Grenzschicht zwischen humoralem und zellulärem Anteil entstehen aufgrund deren unterschiedlicher Strömungsgeschwindigkeit Verwirblungen und damit Mikrothromben) . Die Mikrothromben können bei eintretender Normalisierung zur Embolien werden, z.B. Lungenembolie.
Symptome
- inneres Verbluten
Therapie
- hochdosierte Heparin-Infusion
Adam-Stokes-Anfall
Definition
Synkope (kurze, tiefe bewusstlosigkeit) ohne Aura durch zerebrale Hypoxämie infolge akuter Herzrhythmusstörungen. Formen:
- Asystolie oder extreme Bradykardie
- ventrikläre Tachykardie , Kammerflattern (200-350 / min) oder Kammerflimmern (350-500 / min)
- Mischformen
ICD I45
Ursache
- – arteriosklerotische oder entzündliche Schädigung des Erregungsleitungssystems
- Ausfall eines künstlichen Herzschrittmachers
- Medikamente (z.B. digitalis)
- Herzinfarkt
Symptome
- Ohnmacht
Rechtsherzinsuffizienz RHI
Definition
das rechte Herz kann nicht mehr ausreichend Blut in die Lunge transportieren. Pathomechanismus: zusammen treten auf:
- Vorwärtsversagen: die Lunge wird nicht ausreichend mit Blut versorgt
- Rückwärtsversagen: Rückstau in den großen Kreislauf
ICD I50
Ursache
- Rechtsherzinfarkt
- Hypertonus im Lungenkreislauf
- Klappenfehler im rechten Herzen: Tricuspidal- oder Pulmonalklappenfehler
Symptome
- entscheidend für die Symptomatik ist immer der große Kreislauf
- Vorwärtsversagen: es gelangt nicht genügend Blut in die Lunge
- Rückwärtsversagen: Rückstau in:
Komplikationen
- Thrombose
- Embolie
Rhythmusstörungen (Stokes)
Definition
Weit verbreitetes Phämonen; aus der Tatsache, dass mehr als 150 Medikamente gegen Rhythmusstörungen am Markt sind, kann man erkennen, dass die medikamentöse Therapie eher spekulativ ist. Per EKG lassen sich verschiedene Typen Rhythmusstörungen unterscheiden. Grobe Einteilung nach
- Reizbildungsstörungen: Erkrankungen des Sinusknotens
- Reizleitungsstörungen: der ganze Rest, auch „Block“ genannt
ICD I49
Ursache
- Hauptursache: KHK Koronare Herzerkrankungen, also arteriosklerotisch geschädigte Koronarien
- Elektrolytentgleisungen, vor allem K betreffend
- Stoffwechselstörungen: Diabetes mellitus, Addison-Krise, Morbus Conn
- Unterscheide zwischen Reizbildungsstörungen:
- und Reizleitungsstörungen:
Symptome
- Arrythmien
Komplikationen
- Herzinfarkt
- Embolien
Therapie
- Bei Herzstillstand: präcordialer Faustschlag, danach cardiopulmonale Reanimation
- Herzschrittmacher
Carotis-Sinus-Syndrom (Sick-Sinus-Syndrom)
Definition
in der Carotisgabel liegt der mit Baro- und Chemorezeptoren ausgestattete glomus carotis, in dem Blutdruck und O2, CO2-Gehalt und pH-Wert gemessen werden. Diese Informationen werden in das Kreislaufregulationszentrum (Blutdruck) bzw. Atemregulationszentrum (O2, CO2, pH) in der Medulla Oblongata übermittelt. Die dritte Meßstation ist der mit den gleichen Rezeptoren ausgestattete Glomus aorticus im Aortenbogen.
ICD I49.5
Ursache
- ausgeprägte Arteriosklerose in mindestens einer Carotis . Auslöser: Drehung oder Neigung des Kopfes, bei der die Carotis eingeengt wird (auch spontan möglich) führen zu falschen Werten, die zu drastischem Absinken des Blutdrucks bis zur Synkope führen können. Deshalb nie mit beiden Händen gleichzeitig (beidseitig) den Carotispuls palpieren !.
- Tumore im Halsbereich wie Glomerustumore, Lymphom
Symptome
- drastisches Absinken des Blutdrucks von Schwindel bis hin zur Synkope
- evtl. Adam-Stokes-Anfall
Pericarditis
Definition
2 Formen: – sicca: trocken, geht häufig über in – exsudativa: dabei entsteht ein Exsudat
ICD I30
Ursache
- 30% idiopathisch
- Bakterien
- Viren
- Begleitpericarditis bei Herzinfarkt
- bei rheumatischem Fieber im Zuge der Pancarditis
- im Zuge von Stoffwechselerkrankungen , z.B. Niereninsuffizienz, coma diabeticum, Addison-Krise
Symptome
- Fieber
- Gewichtsabnahme
- Nachtschweiß
- Leistungsminderung
- sicca:
- exsudativa:
Therapie
- bei sicca und exsudativa mit kleineren Mengen Flüssigkeit: Antibiotika
- bei Exsudativa: unter Röntgen- oder Sonokontrolle punktieren
Myokarditis
Definition
6-7% aller Todesfälle haben vermutlich Ursache Myocarditis. Besonders gefürchtet ist die Virus-Myocarditis, bei der der Patient kaum Symptome zeigt, jedoch wie ein rohes Ei behandelt werden muss, absolut belastungsfrei, er darf nicht einmal zur Toilette gehen. In den Fällen, in denen Sportler während eines Wettbewerbs tot umfallen, ist die Ursache meistens Myocarditis.
ICD I40
Ursache
- Bakteriämie oder Virämie
- häufige Erreger:
Diagnose
- Auskultation: systolische Geräusche über der Herzspitze, abgeschwächter erster Herzton, evtl. beide Herztöne leiser, evtl. Extrasystolen
- Perkussion: Herzvergrößerung, i.d.R. kann das kaum jemand perkutieren
- Labor: alle Parameter wie beim Herzinfarkt außer dem Nichtvorhandensein von Troponin : CK-MB, GOT, alpha-HBDH; BSG, CRP erhöht, Leukozytose. Allein anhand des Enzymanstiegs ist die Myocarditis nicht vom Herzinfarkt unterscheidbar
- Im EGK ist der QRS-Komplex verbreitert
Symptome
- Schwindel bis hin zu Synkopen
- Tachykardie
- subfebrile Temperatur bis zu leichtem Fieber
- plötzlich auftretende Extrasystolen
- bei bakteriellen Myocarditiden tritt Präcordialschmerz auf , bei viralen höchstens bei Belastung
Therapie
- Antibiotika , auch falls die Myocarditis viral bedingt ist, um eine Superinfektion zu verhindern
- absolute Bettruhe>
Linksherzinsuffizienz LHI
Definition
nicht ausreichende Versorgung des Körpers mit Blut. Pathomechanismus: Vorwärtsversagen: das Herz versorgt die Organe über den großen Kreislauf (in den das linke Herz pumpt) unzureichend. Rückwärtsversagen: Rückstau in die Lunge
ICD I50
Ursache
- Herzinfarkt (häufige Ursache), der zur Nekrose von Myocardgewebe führt, wodurch der Herzmuskel weniger Kraft hat
- Klappenfehler im Bereich des linken Herzens
- Hochdruck im großen Kreislauf aus folgenden Gründen:
Symptome
- des Vorwärtsversagens:
- a. mesenterica sup. (Dünndarm): Mucosa am meisten betroffen, wird dünner und anfälliger, weniger kritisch ist als beim Magen, jedoch nimmt die Resorbtionsfähigkeit ab, weshalb Mangelerscheinungen (MAS) und Diarrhoe auftreten können
- a. renales (Niere): nachlassende Durchblutung führt zu nachlassender Arbeit der Niere, verminderter Urinproduktion (noch keine Oligurie) und folglich Ödembildung (erst unten, in den Beinen). Nachts (wegen der horizontalen Lage) wird die Niere besser versorgt und arbeitet besser, es kommt daher zur Nykturie , bei der die tagsüber angesammelten Ödeme ausgeschwemmt werden (bilden sich am nächsten Tag wieder)
- a. mesenterica inf. (Dickdarm): Hauptbetreff auch hier wieder die Mucosa , also Störung der Resorbtion, Störungen im Elektrolythaushalt, z.B. Ca vermindert -> Krämpfe, K vermindert -> (Tachy)arrythmie des Herzens
- a. iliaca interna: das kleine Becken wird schlechter versorgt, daher Inkontinenz, Restharnbildung und daher erhöhte Pyelonephritisgefahr
- a. femoralis (Bein): kalte Füße, Sensibilitätsstörungen, Symptome der chronischen arteriellen Verschlusskrankheit AVK ohne, dass ein akuter Verschluss vorläge: Leistungsminderung, in den Stadien nach Fontaine: 1. Beschwerdefreiheit 2 a. Beschwerden und Schmerzen bei Wegstrecken > 200 m 2 b. Beschwerden und Schmerzen bei Wegstrecken bis 200 m, claudicatio intermittens „Schaufensterkrankheit“ 3. Ruheschmerz 4. Nekrosen, die als fleckige Bereich erscheinen und Gangräen , schwarz und abbrechbar der Betroffene sitzt dann möglicherweise aus Kraftlosigkeit im Rollstuhl
- des Rückwärtsversagens
Therapie
- Blutdrucksenkende Mittel, falls Bedarf (digitalis purpurea, der Fingerhut Beta-Blocker)
- ggf. Diuretika
- ggf. Antiarrhythmica
Herzinfarkt
Definition
Ischämie (Nullversorgung) im Bereich des Herzmuskels (Einzelereignis) -> Nekrose von Myocardgewebe. irreversibler Schaden; abgestorbenes Muskelgewebe wird in den folgenden Tagen durch Bindegewebe ersetzt. Symptome ähnneln denen der häufiger auftretenden schmerzhaften aber harmlosen Angina pectoris (stirbt kein Muskelgewebe ab), die durch eine meist erst unter Belastung zutage tretende Hypoxämie verursacht wird. Unterscheidung über Blutwerte (wegen Nekrose). Nach Gabe von Nitro bessert sich Angina binnen 2 min, Herzinfarkt nicht. Jeder länger als 20 Minuten anhaltende Angina pectoris-Anfall ist Herzinfarkt-verdächtig. Je schneller der Herzinfarkt medizinisch versorgt wird, desto besser ist die Prognose. Innerhalb der ersten 15 min. liegt die Überlebensrate bei 70%, jede Minute danach kostet rund 10%.
ICD I21
Ursache
- Arteriosklerose (Koronar-) , dabei gibt es die üblichen Risikofaktoren. Veränderliche:
- 1. Ordnung: Rauchen, Hypertonie, Diabetes mellitus, Hypercholesterinämie
- 2. Ordnung: Adipositas (führt i.d.R. zu Hypercholesterinämie ), Bewegungsmangel, (Dys-)Stress
- familiäre Disposition, männliches Geschlecht (kritisch ab 45. Lj., hingegen gelten Frauen bis zur Menopause als sicher), Alter, bei Frauen: Kontrazeptiva+Rauchen
- Rhythmusstörungen (wegen Störungen im Reizleitungs/-bildungssystem oder durch Klappenfehler verursacht: Verwirbelungen, Zerstörung von Thrombozyten). Wenn Thromben entstehen, gehen diese häufig wegen der räumlichen Nähe in die Koronararterien
Diagnose
- EKG-Veränderungen . Zusätzlich Enzyme: die Höhe der folgenden Parameter gibt Auskunft über die Stärke des Infarkts:
- Troponin-Schnelltest (Blut), ist ab 3 h nach Geschehen positiv.
- CK-MB positiv: Creatinkinase wird frei ca. 4-6 h nach Nekrose, verschwindet nach ca. 24 h
- GOT positiv: GOT wird positiv nach 6-8 h, verschwindet nach ca. 48 h
- alpha-HBDH positiv: wird positiv nach ca. 12-16 h und bleibt 6-8 d positiv
Symptome
- Hauptsymptom: retrosternaler Schmerz, strahlt in das linke Schulterblatt, den linken Kieferwinkel, den linken Arm bis zum kleinen Finger und gelegentlich den rechten Kieferwinkel.
- bei Hinterwandinfarkten: strahlt aus in den Oberbauch (täuscht akutes Abdomen vor)
- 20-25% aller Infarkte sind stumm (schmerzlos), Diabetiker sind davon am stärksten betroffen, da wenn sie schlecht eingestellt sind, ihre Schmerzsensibilität verlorengeht: Übelkeit, Erbrechen werden dann für eine Folge der Diabetes mellitus gehalten
- Herzrhythmusstörungen: kein Herzinfarkt ohne Herzrhythmusstörungen, auch wenn sie nicht subjektiv wahrgenommen werden, denn durch den Untergang von Myocardfasern ist auch das Reizleitungssystem (Purkinje-Fasern, Tawara-Schenkel) betroffen. Die Rhythmusstörungen sind besonders interessant, wenn zusätzlich Leistungsminderung auftritt.
- Todesangst. Angst und Schmerz verstärken sich gegeseitig
- sinkender Blutdruck bis hin zum cardiogenen Schock. Lethalität 60-100% auch bei intensivmedizinischer Versorgung
- Tachykardie wegen sinkenden Blutdrucks, falls Kompensatiosmechanismus noch funktioniert
- Bradykardie wegen sinkenden Blutdrucks, falls er nicht mehr funktioniert. Eindeutig der schlimmere Fall. Je niedriger Puls, desto größer Lethalität. Bei Rhythmusstörungen mit Bradykardie wegen des Verdachts auf Herzinfarkt deshalb sofort den Notarzt rufen.
Komplikationen
- treten kaum noch auf, wenn einmal nekrotisiertes Gewebe vollständig durch Bindegewebe ersetzt ist.
- Frühkomplikationen (Minuten bis Stunden):
- Spätkomplikationen (Tage bis Wochen):
Therapie
- richtig lagern: Oberkörper hoch, Arme und Beine tief, also sitzend, im Idealfall sollte der systolische Blutdruck 100-110 betragen (in Abwägung zwischen Entlastung und Versorgung), –
- unblutiger Aderlaß: benötigt werden 4 Blutdruckmanschetten, diese werden an den Extremitäten befestigt, 3 werden aufgepumpt auf 50 mmHg, nach 10 Minuten einedavon lösen und die noch nicht benutzte aufpumpen,.. Alle 10 Minuten wechseln. Nur anwenden, wenn der Blutdruck nicht optimal ist. Der Druck von 50 mmHg wird benutzt, weil dabei noch Blut durch die Arterien in die Extremität fließt, aber wenig zurück. Den gleichen Effekt könnte man auch mit Nitro erreichen, aber nur anwenden, wenn der Blutdruck nicht optimal, deswegen muss vor Anwendung unbedingt der Blutdruck gemessen werden, sonst besteht die Gefahr, dass Blutdruck weiter sinkt, der Puls steigt bis zum Herzflattern und -Flimmern
- Analgetika, Sedativa : Tramal, Valium, löst auch Angst, nicht zu sparsam, keine Flüssigkeitsinfusion, Trinken erlaubt.
- Sauerstoff über Nasensonde , je schneller Sauerstoff am Herzen ist, desto kleiner wird der nekrotische Bereich sein
- Patient beruhigen, evtl. die Kleidung öffnen
- Reha
Hämorrhagische Diatese (Blutungsneigung)
Definition
angeborene oder erworbene Blutungsneigung mit inadäquaten Blutungen aufgrund von Gerinnungsstörungen
ICD D65 ff
Ursache
- Thrombozytopathien, Thrombozytopenien
- Angiopathien: Gefäßstörungen (z.B. Tumore = Hämangiome), dadurch werden die Gefäße brüchiger; Arteriosklerose-Neigung; Ursachen: verschiedene Infektionen, allem voran virusbedingtes hämorraghisches Fieber, aber auch Scharlach
- Koagulopathien: dabei sind die Gerinnungsfaktoren betroffen, z.B. medikamentös induzierte hämorragische Diatese durch Marcumar, Aspirin,.. – (Hämophilie = Bluter)
Symptome
- Blutungsneigung
Hämophilie
Definition
2 Typen:
- Hämophilie A (mangelnde Produktion von Faktor 8)
- Hämophilie B (mangelnde Produktion von Faktor 9)
ICD D66, D67
Ursache
- X-chromosomal rezessiv vererbt.
Symptome
- Symptome abhängig von dem Mangel an einem der Faktoren:
- Blutungsneigun
- Hämatome
- Gelenkeinblutungen (auch Mikro-) mit nachfolgenden Gelenkschwellungen (nach Blutungen verbleibt Ca des Blutes weiterhin im Gelenk; die Ca-Kristalle zerreiben den Knorpel)
Therapie
- Substitution von Faktor 8 oder 9
Leukämie
Definition
Vorhandensein von funktionsuntüchtigem oder funktionseingeschränkten Leukozytenvorstufen im Blut. Physiologisch kommen im Blut keine Vorstufen vor. Es handelt sich also um eine Erkrankung des Knochenmarks, welches immuninkompetente Zellen ins Blut entlässt. Bereits bei einer einzigen solchen Zelle könnte diese Diagnose gestellt werden. Hier kommen also 3 Eigenschaften zusammen:
- Knochenmarkserkrankung
- Funktionsuntüchtigkeit
- Entartung mit unkontrollierter Verbreitung
2 große Gruppen von Leukämien:
- Myeloische Leukämien: Granulozyten und Monozyten sind betroffen
- Lymphatische Leukämien: Lymphozyten sind betroffen. Alte und defekte Granulozyten und Monozyten werden in der Milz abgebaut, Lymphozyten in den Lymphknoten. Daher ergeben sich für die beiden Gruppen unterschiedliche Schwellungen. Im Differentialblutbild wird das Blut ausgestrichen und die Leukozyten angefärbt, um zu sehen, welche Vorstufe vorhanden ist.
ICD C91, C92
Ursache
- sind mit einer Ausnahme (Defekt in Chromosom 22) unbekannt. Man vermutet genetische Defekte, in Verdacht stehen Chromosom 9 und 11. Als weitere Ursachen werden vermutet:
- hochenergetische Strahlung.( Röntgenärzte häufiger betroffen, und in der Nähe von Kernreaktoren ist die Leukämierate höher)
- karzinogene Substanzen wie Benzol und dessen Derivate (Toluol, Xylol,., also zyklische Kohlenwasserstoffe )
- in einigen Ländern werden auch onkogene Viren genannt, z.B. als Ursache für das Burkitt-Lymphom im Afrika
- bei CML: defektes Chromosom 22, wird ab 50/60. Lj. aktiv
Diagnose
- Myeloisch: AML (Myeloblasten-Vorstufe), CML („buntes Bild“)
- Lymphatisch: a) Hodgkin (kontinuierlich) b) Non-Hodgkin (disseminiert): ALL (Lymphoblasten-Vorstufe), CLL („buntes Bild“)
Symptome
Generalsymptome aller Leukämien:
- Infektanfälligkeit/-Neigung
- Begleitanämie (wegen des verdrängenden Wachstums werden weniger Erythrozyten produziert)
- Blutungsneigung (wegen des verdrängenden Wachstums werden weniger Thrombozyten produziert)
- B-Symptomatik
Weiter:
- AML: Milzschwellung, meist 40.-50. Lj.
- CML: Milzschwellung, meist 50.-60. Lj. bis zu 500.000 Leukozyten/µl Blut, Leukozytenmanschette in BS, weißes Blut, maximale Milzschwellung, daher dezenter Druck im linken Oberbauch, Gichtanfälle, Nierensteine,
- ALL: Lymphknotenschwellung
- CLL: Lymphknotenschwellung, meist > 70.Lj, bis zu 200.000 Lymphozyten/µl Blut, u.U. Leukozytenmanschette in BS, schmerzlose Schwellung der Tränendrüsen und Parotiden, Aussehen daher facies leonida (Löwengesicht)
Therapie
- AML: Zytostatika Prognose: nur Remission möglich, jedoch relativ gut bezogen auf die Überlebensdauer, 25-50% in Vollremission
- CML: Zytostatika Prognose: nur Remission möglich, meist Exitus nach 2-3 a in Myeloblastenkrise
- ALL: Zytostatika Prognose: bis zu 5JÜR 80%, 10JÜR 50%
- CLL: wenn überhaupt, wegen des Alters, nur geringe Dosen Zytostatika Prognose: Tod tritt eher durch andere Grunderkrankungen ein
Morbus Hodgkin (Lymphogranulomatose)
Definition
Entartung der B-Zellen; zuerst lokal in einem LK, später general., auch extralymphatisch
ICD C81
Ursache
- vermutlich onkogene Viren, zwar sind noch keine bekannt, jedoch lässt häufiger Kontakt zu Haus- oder Nutztieren die Rate ansteigen
- hochenergetische Strahlung
- genetische Defekte
- karzinogene Substanzen
Diagnose
- Biopsie betroffener Lymphknoten, dort findet man glückskleeartige Hodgkinzellen und Sternberg-Riesenzellen (aus 15-40) Lymphozyten. Eine der beiden Zellen ist bereits beweisend.
- Labor: Dies ist eine der wenigen Leukämien, die mit verminderten Leukozytenzahlen einhergeht: bis 2000 , die Leukos sind aber völlig normal und funktionstüchtig. BSG erhöht, CRP o.B., Erys erniedrigt, Thrombozyten erniedrigt, in 30% Eosinophilie
Symptome
- zu Beginn Lymphknotenschwellung, meist am Hals, danach Ausprägung von perlschnurartigen Strukturen aus Lymphknoten, tastbar, evtl. auch sichtbar, später Verbacken derselben
- Highlight 1: kartoffelsackartige Verbackung der Lymphknoten, schmerzlos
- Highlight 2: typischer Alkoholschmerz, also Schmerzen in den Lymphknoten nach Alkoholgenuß
- Highlight 3: undulierendes Fieber: Pel-Ebstein-Fieber (sonst nur bei 2 Brucellosen: Morbus Bang und Malta-Fieber) mit einer Frequenz von mehreren Tagen, also ca 1-2 Wochen, hier gibt es also nicht die CA-typische subfebrile Temperatur
- Highlight 4: unerklärbarer Pruritus (folgt keinem der bekannten Pathomechanismen)
- Highlight 5: Melanoderm (Spätsymptom, gleichmäßig durchgefärbte dunkle Haut)
- Immschwäche durch verminderte zelluläre Immunität, Leistungsminderung, Nachtschweiß, Gewichtsverlust
Therapie
- Wenn die befallenen Lymphknoten nur oberhalb des Zwerchfells liegen, reicht Chemotherapie, sonst zusätzlich Thermotherapie. Verlauf ist nicht so dramatisch wie bei Non-Hodgkin-Lymphomen, Prognose relativ gut, ca 50-90 % je nach Prognosegruppe in Remission
Folsäure-Mangelanämie
Definition
Mangel an Folsäure im Blut , Folsäure wichtig für : 1. Erythropoese, 2. Zellteilung, 3. Proteinsynthese
ICD D52
Ursache
- chronischer Alkoholabusus
- Zeiten erhöhten Bedarfs: Gravidität, Stillzeit
Diagnose
Labor: wie bei B12-Mangel => hyperchrome, makrozytäre Anämie
Symptome
- wie bei B12-Mangel außer funikulärer Myelose. Die Glossitis heißt hier nicht Hunter-Glossitis sondern Glossitis
Therapie
- Substitution
- falls Ursache Alkohol: Meidung der Noxen
Vitamin-B12-Mangelanämie
Definition
eine der am meisten unterschätzten Anämien, verläuft in Natura häufig eher diskret. Ein höherer Prozentsatz der aus neurologischen Gründen im Rollstuhl sitzenden, haben die Ursache des nicht erkannten Vit-B12-Mangels. Nach einer gewissen Zeit sind die Schäden irreversibel, im Frühstadium jedoch reversibel. Deshalb wird empfohlen, 1/a per Substitution B12 i.m. nachzufüllen, Überschüssiges B12 wird ausgeschieden. Die Substitution erfolgt besser i.m. als oral, weil oder wenn nicht bekannt ist, dass/ob der Magen richtig arbeitet. Der B12-Speicher in der Leber hält ca. 1-2 a. Die Wirkungen von B12:
- alle Zellteilungs- und Reifungsvorgänge, Wechselgewebe, insbesondere, wo viele Mitosen erfolgen: 1. Haut 2) Schleimhäute 3) Knochenmark; weiter Aufbau von DNS. B12-Mangel führt zu reduzierter Teilungsgeschwindigkeit.
- Ernährungs- und Kofaktor für Nervenzellen und Myelinscheiden (Axone); Bei B12-Mangel gehen an den Axonen die Isolierungen kaputt, die „Nerven liegen blank“
ICD D51
Ursache
- Mangelernährung, Vegetarier sind hier eher gefährdet als Fleischesser
- am häufigsten: chronisch atrophische Gastritis wegen Mangel an Intrinsic factor zur Resorbtion im terminalen Ileum
- Ileitis terminalis (Morbus Crohn)
- Befall mit Fischbandwurm
- in Zeiten erhöhten Bedarfs: Gravidität, Stillzeit, Dysstress, Rauchen
Diagnose
- Labor: Combur: Urobilinogen erhöht
- Blut: BSG erhöht, CRP o.B. Erythrozytenzahl erniedrigt, MCH, MCV erhöht, also hyperchrome makrozytäre Anämie. Leukozyten, Thrombyzyten erniedrigt. Die Erythrozyten platzen, weil zu groß, was zur Hämolyse und damit prähepatischen ikterus und zur Erhöhung des Urobilinogens im Urin führt.
Symptome
- Leitsymptom : funikuläre Myelose (Erkrankung des Rückenmarks), daher neurologische Störungen, meist das Hauptbild, mit dem Patienten zu HP kommen, evtl. schon irreversibel geworden, Patienten haben dann oft schon den Neurologen hinter sich. Es beginnt mit Störungen im Bereich der Tiefensensibilität und des Vibrationsempfindens, zuerst distal
- konjunktivale Blässe
- leichter SklerenIkterus
- Hautkolorit: strohgelb oder „cafe au lait“
- Zungenveränderung: Hunter-Glossitis: glatte brennende rote Zunge (DD Leberzirrhose: dort nicht brennend)
Komplikationen
- neurologische Störungen bis zu Lähmungen
Therapie
- B12 oral, wenn ausreichend intrinsic factor gebildet wird, sonst i.m., z.B. Medivitan (reines B12-Präparat im Zweikammer-Prinzip mit Lokalanästhetikum, da reines B12 brennt, 3 Stck ca DM 18). Danach tritt häufig verstärkter Appetit auf. Nach 10-15 d erheute Blutentnahme, bei Erfolg Anstieg der Retikulozyten auf > 10%.
Eisenmangelanämie
Definition
Mangel an Fe
ICD D50
Ursache
- Blutverlust, akuter oder v.a. chronischer; beim Mann v.a. gastrointestinale Sickerblutungen (zuerst also Hämokult), bei der Frau v.a. bedingt durch die Mensis oder Zeiten erhöhten Bedarfs (Schwangerschaft, Stillzeit).
- mangelhafte Nahrungsaufnahme
- zu wenig HCl im Rahmen einer chronisch atrophischen Gastritis
- länger dauernde oder häufig rezidivierende Gastroenteritiden, Zöliakie, Sprue
- Transferrinmangel (nur bei ca. 100 Menschen weltweit)
- chronische Lebererkrankungen wie z.B. chronische Hepatitiden, Leberzirrhose (dann Vorsicht mit Fleisch: Ammoniak wird von der Leber nicht (in ausreichendem Maß) zu Harnstoff umgewandelt)
- auch wichtig: Tumore: brauchen durch den erhöhten Stoffwechselmehr Eisen (wegen des Zellwachstums), bei Tumorpatienten darf also ein niedriger Eisenspiegel toleriert werden, um dem Tumor das Wachstum zu erschweren
- chronische Infektionen: Bakterien verbrauchen mehr Eisen, das gilt auch für pathologische Darmflora
- Erkrankungen aus dem rheumatischen Formenkreis (autoimmunologische Erkr., Ursache unbekannt, Thrombozyten und Leukozyten sind hier normal). Hier kann bedenkenlos Fe substituiert werden
Diagnose
- Urin: Combur o.B.
- Blut: BSG erhöht, CRP o.B. (außer bei Infekten), Erythrozytenzahl, Fe, Feritin, MCV, MCH erniedrigt.
Symptome
- sich langsam entwickelnde Anämien ewrden durch HZV-Erhöhung besser kompensiert als rasche.
- in Abstufung: konjunktivale Blässe (Bindehautblässe), dann Blässe der Schleimhäute, dann Blässe der Haut – Müdigkeit, Leistungsverminderung, Konzentrationsschwäche, rasche Ermüdung bei Belastung;
- Plummer-Vinson-Syndrom (oder -Trias): nacheinander Auftreten von:
- Haarveränderung: stumpf, brüchig, Ausfall
- Nagelveränderung: Hohl- oder Löffelnägel (Koilonychie), auch dünnere Nägel
- auskultatorisch: Nonnensausen: Strömungsgeräusch über den Carotiden wegen Tachykardie , subjektiv empfundene Dyspnoe, Tachypnoe
- Ohrensausen (gest. Durchblutung)
- Schwindel, Schwarzwerden vor Augen (Mangelversorgung des Hirns)
Therapie
- Substitution von Eisen oral in Form von Fleisch(Fe3), Fe2+-Präparaten (NW: gastrointestinale Störungen) oder i.v. als Fe3+ in Riesenverdünnung oder sehr langsam gespritzt, sonst Gefahr der Venenwandreizung, am besten per Kurzinfusion. 10-14 d nach der Therapie neues Blutbild anfertigen zur Erfolgskontrolle; liegen die Retikulozyten > 10%, war die Therapie erfolgreich. bei akutem (meist normochrom) Blutverlust und Hb unter 10 oder Hkt unter 30: Blutstpende (zellulär) wünschenswert, bei Hb unter 8 oder Hkt unter 25% erforderlich. . Bei chronischem Geschehen (meist hypochrom) ab Hb unter 6 Transfusion alles in der Nahrung ist Fe3(Rost)
akute Pyelonephritis
Definition
akuter ascendierender bakterieller Infekt: von der Harnröhre aufwärts bis zum Pyelon und den Nephronen. Ist in der Regel einseitig, meist (merkwürdigerweise, da linke Niere höher liegt) links, meist Monoinfektion, i.d.R. E.coli, Staphylokokken, Streptokokken. Schwierig abzugrenzen von Harnwegsinfekt. Gipfel im Säuglings- und Kleinkindalter und bei Frauen zwischen 45 und 60 Lj., sowie Männer im höheren Lebensalter v.a. bei Prostatahypertrophie
ICD N10
Prädisponierend
- Form- und Lageanomalien der Niere und der ableitenden Harnwege: Senkniere, Knick im Ureter,..
- Obstruktionen (Einengungen)
- Querschnittslähmung, lange Bettlägrigkeit
- Gravidität
- Stoffwechselstörungen wie z.B. Diabetes mellitus
- Katheterisierung
- arterielle Hypertonie
Diagnose
- Blut: Leukos, BSG, SRP erhöht
- Urin: Combur: spez. Gew. und Proteine erhöht, Leukos, Nitrit; im Sediment beweisend: Leukozytenzylinder (Rem: bei GN: Ery-Zyl., bei Nephr.Syndr.: Hyaline Zyl.); ggf. Erys
- Bildgebung: Sono, CT, Szintigraphie
- Palpation: Klopfschmerz in der Lendengegend
Symptome
- rasch und plötzlich hohes Fieber, meist mit Schüttelfrost, Flankenschmerz, RR leicht erhöht
- Druckschmerz im lumbocostalen Dreieck (li. o. re.)
- Dysurie/Pyurie (Eiter im Urin)
- ggf. gürtelförmige Schmerzen vergleichbar Pankreatitis / Rückenschmerzen
Komplikationen
- chronische Pyelonephritis
- Urosepsis (Erreger überschwemmt den Organismus)
- selten: paranephritischer Abszeß (Eiterherd in der Niere)
Therapie
- Antibiotika
Chronische Pyelonephritis
Definition
nicht ausgeheilte oder rezidivierende akute Pyelonephritis. Häufige Erkrankung, ca 5-8% der Bevölkerung, davon wissen ca. 70-80% nichts davon, da Erkrankung recht beschwerdearm, kommt also auch selten in die HP-Praxis; ist schwer zu diagnostizieren; klinik- und laborfreie Remissionen. Irgendwann droht chronische Niereninsuffizienz und Dialyse. Es handelt sich hier eher um chronisch rezidivierende Entzündung als um eine Nekrose, trotzdem liegt hier Strukturverlust vor, das heißt die Poren werden weiter oder enger.
ICD N11
Diagnose
schwer zu stellen:
- Röntgen
- Szintigraphie
- CT
- PAH-Clearance
Symptome
- (alle optional:) gelegentlich dumpfer Rückenschmerz (irgendwo im Rücken)
- gelegentlich Kopfschmerzen
- gelegentlich Brechreiz
- unklare Gewichtsabnahme
- unklare Temperatur
- unklare Anämie
Komplikationen
- unklare Hypertonie
- unklare (Mikro-)Hämaturie
- unklare BSG-Erhöhung
- evtl. Leukozytose
Therapie
- da es sich i.d.R. um eine Mischinfektion handelt (meist 5,6 oder 7 Stämme): Antibiotika nach Biogramm, d.h. das Erregerspektrum im Urin wird auf Wirksamkeit der Antibiotika geprüft
Ikterus
Definition
Gelbfärbung der Haut, Schleimhäute und innerer Organe durch Bilirubin (Hyperbilirubinämie), wird sichtbar ab 2 mg/dl, zuerst in den Skleren. 3 Fälle, selten in Kombination
Ursache
- Prähepatischer Ikterus: das Problem liegt vor der Leber, es werden zu viele Erythrozyten abgebaut
- Intrahepatischer Ikterus: das Problem liegt in der Leber
- Posthepatischer Ikterus : das Problem liegt hinter der Leber. Alle Ursachen, die den Gallenabfluß behindern, z.B.
Diagnose
- Prähepatischer Ikterus: Blut: indirektes Bilirubin und Urin: Urobilinogen erhöht
- Intrahepatischer Ikterus:Blut: indirektes, direktes Bilirubin erhöht, Urin: Urobilinogen und direktes Bilirubin erhöht; Urin dunkel, Stuhl normal bis hell
- Posthepatischer Ikterus: Blut direktes Bilirubin und Gallensäuren erhöht, Urin: dunkel, Urobilinogen erhöht
Symptome
- Prähepatischer Ikterus: Stuhl dunkler, Urin kräftig gelb , Milz und Leber schwellen an
- Intrahepatischer Ikterus: Stuhl hell (ockerfarben), Urin altbierbraun, Haut gelb
- Posthepatischer Ikterus: Stuhl sehr hell, Urin altbierbraun, ggf. Pruritus
Therapie
- ursächlich
Nephrolithiasis
Definition
Auftreten von Konkrementen (Steinen) in der Niere. Es gibt verschiedene Arten von Nierensteinen:
- Calcium-Oxalat-Steine, diese kommen häufiger vor und sind röntgenologisch sichtbar
- Harnsäuresteine oder Uratsteine, kommen seltener vor, sind röntgenologisch nicht sichtbar, daher Kontrastinfusion
ICD N20
Ursache
- Grundübel für alle Nierensteinleiden ist immer zu geringe Flüssigkeitsausnahme (Trinken); in konzentrierter Form kristallisieren eher Steine aus dem Harn. Als Ursache kommt in Frage für
- alles, was den Blut-Ca-Spiegel steigert. Der Körper toleriert nur eine gewisse Ca-Konzentration im Blut. Häufige Ursache für einen erhöhten Ca-Spiegel ist Osteomalazie entstanden durch Vitamin D Mangel (Ca wird aus den Knochen gelöst).
- Harnsäusestoffwechselprobleme:
- alles, was den Blut-Ca-Spiegel steigert. Der Körper toleriert nur eine gewisse Ca-Konzentration im Blut. Häufige Ursache für einen erhöhten Ca-Spiegel ist Osteomalazie entstanden durch Vitamin D Mangel (Ca wird aus den Knochen gelöst).
Prädisponierend
- geringe Trinkmenge
- genetische Veranlagung
- Harnwegsinfekte
- oxalatreiche Speisen wie Spinat oder Rhabarber
- Erkrankungen mit hoher Ca-Ausscheidung wie Hyper-PTH
Diagnose
Sono, ergänzend Röntgen, CT oder Endoskopie
Symptome
- keine Beschwerden, solange der Stein ruhig im Pyelon sitzt.
- Bei Wanderschaft rasend starke Schmerzen, im Nierenlager, kolikartig wegen Peristaltik der Uretheren; der Schmerz
- strahlt aus bis in die Leisten oder gar bis ins Genital (beide Steinarten mit gleicher Schmerzqualität)
- Hämaturie wegen Verletzung der Urethere, gleichmäßig rot oder Blutkoagel , schmerzfreies Intervall während der Blasenpassage, später wieder heftige Schmerzen im Bereich des os pubis bei Urethrapassage
Komplikationen
- schmerzreflektorischer paralytischer Ileus
- Verletzungen im Uretherbereich können zu Strikturen und Stenosen führen, das kann zu Hydronephrosen führen und in Folge zur chronischen Niereninsuffizienz der betroffenen Niere
Therapie
- Spasmolytika und Analgetika in Kombination (Wirkungen verstärken sich gegenseitig). Die Passage eines Steins dauert Stunden und ist kein Notfall, jedoch am besten ins Krankenhaus einweisen und mit Krankenwagen (nicht Notarzt) transportieren, Gefahr des Kreislaufkollapses
- im Krankenhaus wird Lithotripsie versucht, Litholyse ist meist weniger erfolgreich. Therapie heute häufig: Altbier und Treppensteigen. Joggen wäre auch klasse. Früher wurden die Steine mit der Schlinge gezogen. Lithotripsie setzt CT voraus zur 3-dim. Ortung.
Leberzirrhose
Definition
untergegangenes Lebergewebe (Lobuli), was durch bindegewebige knotige Narben ersetzt wurde. Erst wenn 70-80% des Lebergewebes zerstört sind, macht sich die Leber bemerkbar, (die Leber ist ein sehr regenerierfreudiges Organ). Im Blutbild sind Leberschäden aber schon viel früher zu sehen. Inzidenz: 5 / 100.000, M:W 2:1, 1. Child-Pugh-Kriterien und MELD-Score ermitteln den Schweregrad
ICD K74
Ursache
- Alkohol (60%)
- Hepatitis A-G (30%)
- die cirrhose cardiaque im Zuge der Rechtsherzinsuffizienz
- Medikamente, die über die Leber verstoffwechselt werden, z.B. Paracetamol
- andere Ursachen wie nichtalkoholische Fettleber, Autoimmunhepatitis, primär billiäre Zirrhose (PBC), primär sklerosierende Cholangitis (PSC), Bilharziose (Schistomiasis)
- Stoffwechselerkrankungen: M. Wilson, Hämochromatose, Mukoviszidose, alpha1-Antitrypsinmangel
- cariale Zirrhose (RHI, Pericarditis constrictiva)
Diagnose
- BSG
- Gamma-GT, GPT, GOT, LDH erhöht
- im Spätstadium: Ammoniak erhöht
- Gamma-Globulin erhöht
- Fe erhöht, später erniedrigt
- Gerinnungsfaktoren, Cholinesterase, Antothrombin 3, Albumin, Na, K, Vitamin-K-anhängige Gerinnungsfaktoren erniedrigt
- Bei Ursache Hepatitis: Hepatitisviren im Blut
- Palpation des Abdomens: vergrößerte Leber
- Sono: unregelmäßige Oberfläche, inhomogenes Parenchym, Regeneratknötchen, verminderte Venen, Aszites, Splenomegalie, gestaute Kollateralkreisläufe
- Inspektion: Hauptsymptome
Symptome
- Druck im rechten Oberbauch, Übelkeit, Meteorismus
- Müdigkeit, Abgeschlagenheit, Leistungsabfall, Gewichtsabnahme
- Ödeme (die Leber stellt Albumine her)
- Blutungsneigung (die Leber stellt Gerinnungsfaktoren her)
- unkontrollierte Bewegungen (die Leber stellt Cholinesterase her)
- Osteomalazie (die Leber aktiviert Vitamin D)
- intrahepatischer Ikterus (die Leber aktiviert Bilirubin)
- Hirnschäden,.. Koma Hepaticum (die Leber inaktiviert Ammoniak)
- hepatogene Diabetes (die Leber inaktiviert Glukokortikoide),
- Gynäkomastie, Hodenatrophie, Potenz- und Libidoströrungen, Bauchglatze, Unfruchtbarkeit, Menstruationsstörungen bis zuu Amenorrhoe (die Leber inaktiviert anabole Steroide)
- Fe-Mangel (die Leber speichert Eisen)
- Hypovitaminose (die Leber speichert Vitamin B,E,D,K,A)
- Pfortaderhochdruck, Umgehungskreisläufe (die Leber speichert Blut)
- Hyperglykämie, hepatogene Diabetes (die Leber speichert Glycogen)
- Lacklippen, Lackzunge
- Weißnägel
- Dollarscheinhaut (Hautatrophie)
- palmar und plantar Erytheme
- foetor ex ore
- sipder naevi
- Mundwinkelraghaden
- prurigo subacuta simplex (Dermatose mit Exanthem und stark juckenden Papeln)
- Dupuytren-Kontraktrur
- Teleangiektasen
Komplikationen
- Aszites, portale Hypertension, Risiko einer spontanen bakteriellen Peritonitis
- Splenomegalie
- Hamörrhagische Diatese
- erhöhtes Infektrisiko
- Kachexie, Malnutrition, Vitamin- und Spurenelementemangel
- hepatische Enzephalopathie bis zum coma hepaticum
- Leber-CA
- hepatopulmonales Syndrom (HPS)
- hepatorenales Syndrom (HRS, Niereninsuffizienz)
Therapie
- Meidung der Noxen,
- Behandlung der Grunderkrankung
- Ausgleich der Mangelzustände
- Prophylaxe und Behandlung von Komplikationen
- regelmäßige Kontrollen mit Hinblick auf Leber-CA
- ausgewogene Ernährung mit hinreichend Protein (1,2 1,5 g / kg Körpergewicht)
- ggf. Transplantation, jedoch nur wenn Ursache nicht Alkoholismus
akute Niereninsuffizienz (Nierenversagen)
Definition
akutes, aber völlig reversibles Versagen der Tätigkeit einer oder beider Nieren: von 100% Leistung auf einen Wert x% und zurück zu 100% , ist der Wert am Ende geringer, so handelt es sich um eine chronische und progredient Niereninsuffizienz. 4 Stadien: 1. Auslösendes Ereignis, 2. Oligurisch (unter 400 ml)-Anurische Phase, 3. Polyurische Phase, 4. Restitutionsphase mit Normurie. Unterscheide nach Ursachen: prärenal (60%), intrarenal (schwankende Angaben), postrenal(5-10%)
ICD N17
Ursache
- prärenal: Blutverluste, Verbrennungen, Volumenverlust durch Diarrhoe, Emesis, Perforationen; OP-Komplikation, hepatorenales Syndrom, Sepsis/septischer Schock, überdosierte Diuretika, durch Euler-Liljestrand bei Lungenkrankheiten. Die akute Niereninsuffizienz ist eine typische Komplikation der Anästhesie.
- intrarenal: toxisch (Pflanzengifte, Tiergifte, Chemikalien, versch. Medikamente, u.a. NSAR, Zytostatika, Kontrastmittel, Amoniglykosid-Antibiotika), entzündlich, infektiös (Hantavirus-Infektion) Hämolyse, Rhabdomyolyse, Plasmozytom GN (Goodpasture-Syndrom)
- postrenal: (Obstruktion der ableitenden Harnwege) bilaterale Urolithiasis Prostatahyperplasie Tumoren der Harn- oder Geschlechtsorgan sowie des Retroperitonealraums bilaterale Stenosen der Ureteren Stenosen der Urethra vielfältige andere mechanische Hindernisse
Prädisponierend
- akute Faktoren: Volumenmangel, Hypotension, Hämolyse, Rhabdomyolyse, akute Pankreatitis, intravasale Gerinnung, hephrotoxische Pharmaka
- chronische Faktoren: Diabetes mellitus, bestehende arterielle Hypertonie, Herz-, Lungen-, Leber- und Nierenerkrankungen, höheres Alter
Diagnose
- Anamnese, Palpation, Nieren, Blase, Prostata; ggf. Ventilation, foetor
- Harnlabor: Menge, Harnstoff, Kreatinin; zur Unterscheidung zwischen intra- und prärenal: Osmolarität, Na, Relation Serum/Harn-Osmolarität
Symptome
- in der olig-anurische-Phase:
- in der Polyurischen Phase (bis zu 10 l Harn / d, hohe Mortalität):
Komplikationen
- chronische Niereninsuffizienz
Therapie
- ursächlich nur im Falle postrenaler Ursache möglich, sonst nur symptomatisch, ggf. zeitweise Dialyse
Chronische Niereninsuffizienz
Definition
progressiver Untergang von Nierenparenchym (funktionalem Nierengewebe) mit Abnahme des Glomerulumfiltrats, was zu Urämie und Dialysepflicht führt. Prävalenz ca. 1050 / 100.000. Seit 1995 ist die Zahl der Dialysepatienten um 50% gestiegen, die der Nierentransplantierten um 70%. Beides betrifft die über 65-jährigen
- Stadium 1 Kompensiertes Dauerstadium: Kreatinin-Clearance ist eingeschränkt. Kreatininspiegel im Plasma befindet sich im Normbereich. Keine klinischen Symptome erkennbar
- Stadium 2: Kompensierte Retention: Kreatinin ist im Plasma erhöht, keine klinischen Symptome erkennbar
- Stadium 3: Dekompensierte Retention: klinische Symptome sind durch fortgeschrittenen Funktionsverlust der Nieren erkennbar
- Stadium 4: Terminale Niereninsuffizienz (Urämie): Nierenversagen, welches eine Behandlung durch Dialyse oder Nierentransplantation notwendig macht
ICD N18
Ursache
- Diabetes mellitus (30%)
- Hypertonie (20%)
- Glomerulopathien wie chronische GN (10-15%)
- interstitielle Nephritis (darunter Analgetikanephritis 8-10%)
- chronische Pyelonephritis (20% )
- hereditäre Nierenerkrankungen wie Zystenniere (5%)
- autoimmunologisch (5%)
Symptome
- annähernd wie bei oligurisch/anurischer Phase der akuten Niereninsuffizienz: Überwässerung, Anstieg der Elektrolyte im Blut, jedoch nicht so massiv. Hyperkaliämie, Hyponatriämie, Hypokalzämie, metabolische Azidose
- Arrythmie, Hypertonie, Perikarditis
- Lungenödem, Pleuritis
- foetor ex ore, Übelkeit, Erbrechen, Diarrhoe
- Konzentrationsstörungen, Kopfschmerz, Verwirrtheit, Krämpfe, bewusstlosigkeit
- Pruritus, bräunlich-gelbliche Hautfarbe, foetor uraemicus
- renale Anämie durch Erythropoetinmangel (der juxtaglomeruläre Apparat geht mit unter), das Knochenmark bekommt nicht mehr ausreichen Reize zur Bildung von Erys
- renale Osteopathie: da die Vitamin-D Aktivierung nicht mehr hinreichend ist: verminderte Ca-Resorbtion aus der Nahrung, also Osteopathie, Frakturneigung
- verminderte Medikamentenausscheidung
- Ödeme in Beinen aber auch Gesicht
Therapie
- eiweiß- und salzarme Diät; Diuretika; ggf. Dialyse oder Transplantation
Cholelithiasis
Definition
zu 90% Cholesterinsteine, 10% Bilirubinsteine. Frauen 5-mal häufiger betroffen
ICD K80
Ursache
- Missverhältnis zwischen Wasser und den gelösten Stoffen in der Galle (dickt zu sehr ein), was zu Kristallisation führt. Der Versuch neutrophiler Granulozyten, die Kristalle zu phagozytieren, führt zu deren Apoptose und zur Aggregation.
Prädisponierend
- 6 F-s:
- feminin
- fair
- fat
- fourty
- fertile
- family disp
- hypomotile Gallenblase bei Gravidität und parenteraler Ernährung
- Diabetes mellitus
- Leberzirrhose
- Hämolysen
- Östrogentherapie
- Erkrankungen des terminalen Ileum
Diagnose
- bei Leberpalpation dehnungsschmerzhafter rechter Oberbauch, durch Palpation kann Kolik ausgelöst werden !
- positives Murphy-Zeichen: schmerzhafte Gallenblase
- Röntgen mit Kontrast
- Ultraschall
- Blut: BSG, Gamma-GT, alkalische Phosphatase erhöht (durch den Stau), Leukozytose und erh. CRP, wenn die Steine wandern (wegen Entzündung des Gallengangs)
Symptome
- Beschwerden v.a. nach fettem Essen: Übelkeit, Völlegefühl, Druck im rechten Oberbauch, Meteorismus
- Gallenkoliken: Steine machen sich auf den Weg: wellenförmiger Schmerz (Peristaltik des Gallengangs), dann Highlight: strahlt aus in die rechte Schulter, ggf. schmerzreflektorisches Erbrechen, flüchtiger ikterus, paralytischer Ileus, Pankreatitis, akutes Abdomen
Komplikationen
- Gallenblasenhydrops, kann zur Perforation führen
- akute Pankreatitis
- rezidivierende Cholezystitiden (kommt häufig vor)
- Perforation mit Ausbildung einer Peritonitis
- Penetration in den Darm mit Ausbildung eines Ileus
- Cholangitis durch bakterielle Infektion
- cholestatischer ikterus
Therapie
- Cholelithektomie oder Cholezystektomie; (endoskopisch oder chirurgisch im symptomfreien Intervall)
- unter 2 cm Duchmesser auch Litholyse (Rezidive wahrscheinlich)
- Spasmolytika und Analgetika
Cholangitis
Definition
akute Entzündung der Gallengänge, meist durch eine Abflußbehinderung. Bei Ursache PSC leiden bis 85% auch unter einer CED
ICD K80-3
Ursache
- akute Cholelithiasis
- Bakterien wie E.coli oder Salmonella Typhi (Typhus-Salmonellen), Enterokokken, Klebsiellen
- selten hämatogen oder in Rahmen einer Autoimmunerkrankung (primär biliäre oder sklerosierende Cholangitis)
Symptome
- Charkot-Trias:
Therapie
- Bettruhe
- Diät: wenig bis kein Fett essen
- Analgetika
- Spasmolytika
- symptomatische Therapie bei Ursache Bakterien
- ggf. Beseitigung der Abflußbehinderung
akute Pankreatitis
Definition
akute Entzündung der Bauchspeicheldrüse aufgrund einer Selbstandauung; Lethalität ca. 10-15%. Inzidenz 5-10 / 100.000, Altersgipfel 40.-60. Lj, Frauen aufgrund der größeren Neigung zur Cholelithiasis häufiger.
ICD K85
Ursache
- Hauptursache, ca. 60-70% der Fälle: Gallenstein in der papilla vateri vor dem sphinkter oddi . Die Galle gibt Saft ab, der die aus dem Pankreas kommenden und sich rückstauenden Eiweißvorstufen aktiviert. 3 Stadien, das erste davon (ödomatös) heilt aus, Stadium 3 Letalität 80%
- Alkohol- und Essensexzesse, ca. 30% der Fälle. Retroperistaltik (Pankreas nimmt Gallensäfte auf)
- Cholangitis, die auf den Pankreas übergreift
- Mumps, bis 10 % der Fälle
- idiopathische Ursachen (ohne erkennbaren Grund)
- Penetration eines ulcus ventriculi
- Mumps/AIDS
- Medikamente
- Cholangitis
- Kollagenosen (SLE)
- Stoffwechselstörungen
Diagnose
- Schmerzprovokationspunkt: Boasdruckpunkt
- Highlight: Anstieg von alpha-Amylase und Lipase ist beweisend und ist Abgrenzung zu Herzinfarkt
- Hyperkaliämie
- Hyperglykämie aufgrund des Adrenalins (bei Stress steigt der Blutzuckerspiegel)
- bei Ursache Gallenstein: Gamma-GT, AP, direktes Bilirubin erhöht
- hoher CRH und LDH lässt einen nekrotisierenden Verlauf annehmen
Symptome
- akuter Prozess, heftigste Schmerzen im Oberbauch
- Highlight 1: gürtelförmiges Ausstrahlen des Schmerzes bis in den Rücken (90%)
- Highlight 2: Plethora DD: endokrine Nebennieren-Erkrankungen
- Highlight 3: Gummibauch durch freigesetzte Kinine (z.B. Bradykinin), was zur Vasodilatation und weiter zur Schocksymptomatik führen kann
- Übelkeit
- Erbrechen (schmerzreflektorisch, 80%)
- Meteorismus
- nur bei Ursache Gallenstein in papilla vateri oder Stenose : ikterus
- Fieber (60%) oder erhöhte Temperatur (subfebril)
- in 1/3 der Fälle: EKG-Veränderungen aufgrund einer Hyperkaliämie durch Untergang von Pankreaszellen tritt Ka aus und gelangt ins Blut
- bei Ursache Gallenstein: ikteruszeichen
- verminderte Darmgeräusche mit Tendenz zum paralytischer Ileus
Komplikationen
- paralytischer Ileus
- Schock
- Thrombenbildung wegen des Schocks und der Herzrythmusstörungen, können zu Organinfarkten v.a. der Nieren und der Lunge führen
- Aszites
Therapie
- Schockbekämpfung: Flüssigkeit über Infusion (nicht oral !)
- absolute Nulldiät (flüssig und fest), Magensonde , die Magensaft absaugt
- Ananletikum
- bei Ursache Gallenstein: Cholelithektomie
chronische Pankreatitis
Definition
kontinuierl. o. schubweise progrediente Erkr. mit Verlust meist erst des exokrinen und dann des endokrinen Parenchyms
ICD K86
Ursache
- in 80% der Fälle: chronischer Alkoholabusus
- zu 15 % idiopathisch
- Hyperlipidämie
- rezidivierende Pankreatitiden
- Medikamente
- Hyper-PTH
- Gallengangstenose
Diagnose
- BSG, CRP erhöht
- normale alpha-Amylase und Lipasewerte schließen chronische Pankreatitis nicht aus
- röntgenologisch: Ausfällung von Kalk-Konkrementen, also Ca-Salzen im entzündeten Gebiet (Kalkspritzer), da sich Ca nicht im Blut verteilt/löst, also nicht resorbiert wird
Symptome
- Oberbauchbeschwerden, auch gürtelförmig, nicht durchgängig, abhängig z.B. von der Ernährung, häufige Ruhephasen; im Spätstadium oft schmerzfrei
- Maldigestion
- Malabsorbtion
- Steatorrhoe
- Gärungsstühle
- Fäulnisstühle
- Völlegefühl
- Blähungen
- Übelkeit
- Gewichtsverlust
- diabetogene Stoffwechsellage (latente Diabetes mellitus)
- ggf. Müdigkeit
- Konzentrationsstörungen
- Fettintoleranz
- ggf. Ödeme
- erhöhte Tumormarker
- Hypokalzämie
- evtl. ikterus
Komplikationen
- CA
- Fisteln
- Stenosen von Pankreas und Gallengang
- Abzesse
- Milzvenenthrombose
- Pankreas-CA
- Infektionen
- Gefäßarrosion
Therapie
- absolutes Alkoholverbot
- symptomatisch
- häufige, kleine Mahlzeiten
- Pankreasenzymsubstitution
- kleine Insulingaben bei Diabetes mellitus
- Schmerztherapie
- ggf. endoskopische oder chirurgische Intervention
Hämorrhoiden
Definition
genauer: Hämorrhoidalleiden, die Hämorrhoiden sind arteriovenöse Gefäßpolster, die die Feinkontinenz (bzgl. Luft und Flüssigkeit) gewährleisten. Sind sie erweitert und kommen Symptome auf, spricht man von einem Hämorrhoidalleiden. Bei 80% aller Menschen über 30J. sind Hämorrhoidalleiden nachweisbar
ICD K64
Ursache
- Bindegewebsschwäche
- chronische Obstipation, zu starkes Pressen bei der Defäkation
- Schwangerschaft
- sitzende Lebensweise („Bürokirschen“)
- seltener: Pfortaderstau (Umgehungskreislauf)
- Adipositas
Diagnose
rektal-digitale Paplation, Proktoskopie. Im Falle von Blutungen ist auch bei bekanntem Hämorrhoidalleiden eine hohe Koloskopie indiziert.
Symptome
- keine bis hellrote Blutauflagen auf dem Stuhl, ab Grad 3 auch Schleimabgang
- Nässen
- Brennen
- Jucken
- stechende Schmerzen
- kaum sitzen können
- Druck bei Defäkation
- Fremdkörpergefühl
- auch digital palpable Verdickungen
- mangelnde Feinkontinenz
- Gefühl unvollständiger Entleerungen
- Schleimproduktion
- auch digital palpable Verdickungen
- 4 Grade:
Therapie
- ambulante Therapieverfahren (Sklerosierung, Infrarot, Kryotherapie, Gummibandligatur) bei Grad 1 und 2, OP ab Grad 3 (verschiedene Methoden).
Paralytischer Ileus (Darmlähmung)
Definition
Innervation ist gestört, daher keine Peristaltik mehr im gesamten Darm
ICD K56
Ursache
- jeder akut schmerzhafte Prozess kann auslösen, z.B. Gallenkolik, Nierenkolik, akute Pankreatitis, evtl. auch außerhalb des Bauchraumes, mechanischer Ileus, Traumata (z.B. Ball gegen den Bauch), nach OPs (wegen der Anästhetika)
Symptome
- aufgetriebener Bauch
- auskultatorisch: Ruhe im gesamten Darm, einzig die „Totenglocke“ (das Schlagen der Aorta) ist zu hören
Komplikationen
- Perforation, v.a. bei vorgeschädigtem Darm
Therapie
- schwierig: ggf. elektrische Impulse; keine OP möglich
Appendizitis
Definition
akute Entzündung des appendix vermiformis durch Keime des Darms oder auf dem Blutweg eingewanderte Keime die chronische Appendizitis hat schleichenden, teilweise subklinischen Verlauf. Häufigkeitsgipfel im Kindes- und Jugendalter. Man unterscheidet verschiedene Formen von katarrhalisch (reversibel) über ulzero-phlegmonös bis gangränös und schließlich perforiert. Das Life-time-risk liegt bei 7%. Dank guter Bildgebung und Labordiagnostik muss heute nur jeder Zehnte Patient mit V.a. Appendizitis operiert werden.
ICD K35
Ursache
- Kotsteine
- Wurmknäule
- Fremdkörper (z.B. Obstkerne,Kaugummis)
- Abknickung
- Narbenstränge
Diagnose
- McBurney-Punkt (Hälfte zwischen Nabel und SIAS re), mit sanftem Druck beginnen
- Lanz-Punkt am ersten Drittel rechts zwischen SIAS re und SIAS li (etwa untere Spitze des appendix)
- Blumberg-Punkt: Loslaß-Schmerz zwichen SIAS li u. re am ersten Drittel li, nach abruptem Loslassen
- Rovsing-Zeichen: Ausstreichen des Dickdarms entgegen der Peristaltik verursacht Schmerz
- Douglas-Schmerz: rektale digitale Austastung in Richtung Appendix verursacht Schmerz
- Psoas-Zeichen 1: in Rückenlage rechtes Bein aus angehobener Position fallen lassen verursacht Schmerz
- Psoas-Zeichen 2: in Rückenlage Druck gegen vom Patienten angehobenes rechtes Bein verursacht Schmerz
- BSG,CRP erhöht;
- Sono (Durchmesser des Appendix > 6 mm), CT, MRT
Symptome
- Schmerzen, meist erst um den Nabel, dann in kurzer Zeit im rechten Unterbauch. Plötzlicher Beginn, Schmerzqualität häufig kolikartig, oder stechend. Beginn oft mit Übelkeit, Erbrechen, Oberbauchbeschwerden
- Oberbauchbeschwerden
- Fieber mit Temperaturunterschied rektal-axillar von ca. 0,8-1° (normal 0,2-0,3),
- Tachykardie
- akutes Abdomen mit Abwehrspannung: Druckschmerz, Loslassschmerz, Abwehrspannung, Leukozytose
Komplikationen
- Perforation: kurzes Nachlassen des Schmerzes (Appendix platzt, Eiter ergießt sich in Peritoneum), etwa 1/2 – 1 h, dann umso massiver, dabei Provokationspunkte unwirksam. Peritonitis, bretthartes Abdomen. Notfall ! recht hohe Lethalität
Therapie
- konservativ mit Antibiose, Bettruhe, Nahrungskarenz, parenterale Ernährung unter klinischer und Laborüberwachung, oder chirurgisch durch Appendektomie (offen oder endoskopisch). Die Letalität einer chirurgischen Appendektomie in unkomplizierten Fällen liegt bei > 0,001%, bei Perforation bei 1%. Die Perforation außerhalb der Klinik hat eine hohe Letalität (Peritonitis, Sepsis).
NHK
- Eisblase (reicht häufig bei Reizung – Unterscheidung zur Entzündung durch Blutwerte)
- KI: Wärmeflasche ist kontraindiziert !
DD
- umfangreich: EU (Extrauteringravidität), (nach letzter Regel fragen), pulmologische, gastroenterologische, gynäkologische, andrologische, urologische und systemische Erkrankungen
mechanischer Ileus (Darmverschluss, intestinal obstruction)
Definition
mechanischer Darmverschluss durch ein Hindernis im Lumen. Je höher sich der Darmverschluss befindet, desto früher und stärker setzt das Erbrechen ein. Beim paralytischen Ileus tritt Erbrechen meist nicht vor 24 Stunden auf, beim Dickdarmileus kann es noch später einsetzen. Das Vollbild eines Ileus entspricht dem akuten Abdomen.
ICD K56
Ursache
- Tumor
- Kotsteine
- Adenom (Geschwulst, die von einem Blutgefäß ausgeht)
- Polypen
- Wurmknäule
- Volvulus (Darmverschlingung um die eigene Achse)
- Hernie
- bei Colitis ulcerosa, Morbus Crohn
- Invagination (Ineinanderstülpung des Darms, häufig bei Säuglingen)
- Verklebung des Darms
Diagnose
- Highlight, auskultatorisch: metallisch-spritzende bis plätschernde Darmgeräusche (z.B. „Pling“) vor dem Verschluss (physiologisch wäre gluckernd)
- Röntgen mit Kontrast, spiegelnde Oberfläche (stehende Flüssigkeit)
Symptome
- Obstipation
- Übelkeit
- leichte Abwehrspannung des Bauchs (bis hin zum akuten Abdomen)
- Miserere
- Peristaltiksynchrone Koliken
- Tachykardie
- Erbrechen
- Meteorismus
- Wind- und Stuhlverhalt
Komplikationen
- Miserere
- paralytischer Ileus
- ischämische Darmwandnekrose
- Durchwanderungsperitonitis
Therapie
- OP
- bei Kleinkindern bis 3. Lj. mit Invagination oft erfolgreiche Reponierung durch Kontrasteinlauf
Römheld-Syndrom
Definition
Ausschlußdiagnose. Gasansammlung in der linken Colon Flexur oder im Magen-Fundus, daher Zwerchfellhochstand und Herzachsenverschiebung; Vorkommen v.a. bei Männern
ICD F45
Ursache
- Pankreas-Insuffizienz
- Candidiasis
- übermäßiger Nahrungskomsum, insbes. blähender Speisen
- funktionelle Magen-Darm-Störungen
- Gastroenteritis
- Laktose-, Fruktose- oder Alpha Galaktosentoleranz
- Störungen der Gallenblasenfunktion
- Hiatushernie
- Natriumbikarbonathaltige Antazida
Diagnose
- EKG (auch Langzeit-)
- CT und MRT Herz
- Echokardiographie
- Linksherzkatheter
Symptome
- Schmerzen im linken Thoraxbereich mit Atemnot, verschlimmern sich bei Kälte und vollem Magen
- Dyspnoe
- Dysphagie
- Sinusbradykardie
- Extrasystolen
- Magenschmerzen
- Übelkeit
- Angina pectoris
- Angstzustände
- Hitzewallungen
- Schwindel
- in schweren Fällen Synkope
Colon irritabile (Reizdarmsyndrom)
Definition
funktionelle Darmstörung ohne organische Ursachen, Ausschlußdiagnose nach Coloskopie. W:M 2:1. In 12 Monaten müssen mindestens 12 Wochen lang abdominale Schmerzen oder abdominelles Unwohlsein bestehen und mindestens zwei der folgenden Kriterien zutreffen:
- Erleichterung bei der Darmentleerung
- Änderung der Stuhlfrequenz
- Änderung der Stuhlkonsistenz
Die Diagnose wird gestützt durch
- abnorme Stuhlfrequenz ( mind. 3/Tag oder weniger als 3/Woche)
- abnorme Stuhlkonsistenz in mind. 25% der Defäkationen
- aborme Stuhlpassage in mind. 25% der Defäkationen
- Schleimabgang in mind. 25% der Defäkationen
- Blähungen oder Aufgetriebensein in > 25% der Tage
ICD K58.0 ohne Diarrhoe, K58.9 mit Diarrhoe
Ursache
- unbekannt
- Große psychische Komponente
- Stress
- Nahrungsmittelunverträglichkeit
- Laxantienabusus
Diagnose
- Anamnese
- Palpation
- Endoskopie
- Sonographie
- Hämokkult negativ
- Blut inkl. Entzündungsmarker, Pankreas-Elastase und Calprotection unauffällig
Symptome
- krampfartige, als dumpf empfundene Bauchschmerzen
- Obstipation und Diarrhoe im Wechsel möglich
- schafskotartiger Stuhl
- Meteorismus
- Flatulenz
- Völlegefühl
- Schmerzen beim morgentlichen Aufstehen, nicht nachts
- verspürt ausgeprägte Erleichterung nach Defäkation
- spürt das Sigma als schmerzhaften, harten Strang; Sigma ist tastbar
Therapie
- Ordnungstherapie
NHK
- Mutaflor
- Symbioflor
- autogenes Training
- Placebo
- Psychotherapie
Colitis ulcerosa
Definition
streng auf den Dickdarm bezogene ulceröse Erkrankung der Schleimhaut (Mukosa und Submukosa), breitet sich von distal nach proximal aus
ICD K51
Ursache
- unbekannt, vermutlich autoimmunologisch
- vermutlich Viren, Bakterien, Nahrungsmittelunverträglichkeiten
- familiäre Disposition
- starke psychische Komponente
Diagnose
- Röntgen mit Kontrast zeigt Fahrradschlauch-artiges Colon (die Haustren sind durch die ulcera verschwunden)
- Ultraschall
- Coloskopie
- Kepselendoskopie
- Labor: BSG,CRP erhöht
- neutrophile Granulozyten erhöht
- HLA-B27 positiv
- HB, MCV, MCH, Hämatokrit, Fe
- Cave: Bei einem akuten fulminanten Verlauf kann bereits ein toxisches Megakolon vorliegen. Eine Koloskopie und der Kolonkontrasteinlauf sind daher wegen Perforationsgefahr kontraindiziert.
Symptome
- makroskopisch und histologisch lassen sich frisches und chronisch-fortgeschrittenes Stadium unterscheiden. Nach Anzahl der Stuhlentleerungen und Klinik unterscheide in leicht, mittelschwer und schwer.
- intestinal:
- extraintestinal:
Komplikationen
- Entartung nach 10-12 Jahren
- Perforation
- Penetration (keine Fisteln)
- toxisches Megacolon (Letalität der Perforation 30%)
- Gallensteine durch gestörte Rückresorbtion der Gallensäuren
Therapie
- schulmedizinisch änhlich wie Morbus Crohn: Mesalazin, Cortison und andere Medikamente
- Je nach Schwere engmaschige Laborkontrollen, Substitution, Transfusion, Thromboseprophylaxe
- Physiotherapie
- Psychotherapie
- Ernährungstherapie
- In schwereren Fällen Immunsuppression, Antibiose
- Untersuchung auf pathogene Keime. Dann Aktualisierung des Impfstatus, Ausschluß von chronischen Infektionen wie TBC, Hepatitis B, EBV.
- In Remission Medikation zum Remissionserhalt
- Bei Versagen der Therapie ggf. Proktocolektomie, ggf. ileoanaler Pouch
- Künstliche Infektion mit dem Peitschenwurm Trichuris trichiura erhöht die Interleukin22-Sipegel und kann remissionsinduzierend wirken
- Regelmäßige Kontrolle des Colons mit Hinblick auf Entartung
NHK
- Ernährungsumstellung auf vollwertig (außerhalb eines Schubs), Darmspülungen mit Massage, Flosamen, Heilerde, Darmsanierung, Psychotherapie
DD
- CA
- Morbus Crohn
- Enteritis
- Darmtuberkulose
Morbus Crohn (Ileitis terminalis)
Definition
granulomatöse (verdickende) entzündliche Darmveränderung aller Schichten, u.U. des gesamten Verdauungstraktes, evtl. vom Mund bis zum Anus, häufig im ternimalen Ileum und proximalen Colon, betrifft diskontinuierlich alle Wandschichten. Die Ersterkrankung tritt meist zwischen dem 15. und 35. LJ auf.
ICD K50
Ursache
- unbekannt
- vermutlich Viren wie Rotaviren, Pseudomonasstämme, Mykobakterien, Mykobacterium avium subspecies paratuberculosis, Nahrungsmittelunverträglichkeiten
- familiäre Disposition, genetische Faktoren
- Bewiesen ist eine starke psychische Komponente: „in sich hineinfressen“ und „nicht verdauen“, Angst
Prädisponierend
- Zigarettenrauch
- orale Kontrazeptiva
- bestimmte Ernährungsgewohnheiten (beispielsweise Süßigkeiten),
Diagnose
- Röntgen mit Kontrast ergibt im Schub Pflastersteinrelief (entzündliche Ödeme im Wechsel mit tiefen Ulzerationen in der Schleimhaut)
- Coloskopie mit Biopsie
- Labor: evtl. Vit.B12-Mangel, BSG, CRP erhöht, HLA-B27 positiv, Leukozytose
- Sono
- Kapselendoskopie
Symptome
- zu Beginn oft unspezifische Klinik, daher beachtete DD
- intestinal:
- extraintestinal:
Komplikationen
- Narben
- Stenosen
- Darmverschluss
- Penetration durch Fisteln (kaum Perforation)
- seltener CA
- mechanischer Ileus
- intra- und retroperitoneale Abszesse
- gelegentlich toxisches Megakolon
- evtl. intestinale Blutungen
Therapie
- im Schub: symptomatisch
- cortisonhaltige Entzündungshemmer: Claversal, Azulfidine, Immunsuppressivum im Schub: Azathioprin, Methotrexat
- Substitution fettlöslicher Vitamine
- Psychotherapie (Gesprächstherapie), klassische Homöopathie, Mutaflor, Darmsanierung (mindestens 1 Jahr lang)
- Nahrungskarenz
NHK
- Spenglersan G gegen Bildung von Fistelgängen
DD
- Colitis ulcerosa
- Darmtuberkulose
- Yersiniose
- Appendizitis
- Divertikulitis
Zöliakie (Sprue)
Definition
Zöliakie bis zur Pubertät, Sprue bei Erwachsenen. Glutenaufnahme führt zu Entzündung und Atrophie der Dünndarmzotten mit Folge weitreichender Malabsorbtion, ungeklärte immunologische Erkrankung. Wichtigste Auslöser sind Dinkel, Weizen, Roggen, Gerste und Hafer. Zöliakie tritt familiär gehäuft auf, sowie in Assoziation mit anderen Autoimmunerkrankungen (u.a. Diabetes mellitus Typ 1, Hashimoto-Thyreoiditis, juvenile idiopathische Arthritis). Prävalenz geographisch unterschiedlich zwischen 1:110 bis 1:500, Verlauf meist asymptomatisch. Indizenz 1:1000 (Kinder), 1: 5000 (Erwachsene). Nach Verlauf und Histologie können verschiedene Typen unterteilt werden.
ICD K90
Ursache
- Gluten- und Gliadinallergie/ -unverträglichkeit im Dünndarm
Diagnose
- IgA-Antiautokörper
- Dünndarmbiopsie
- Kapselendoskopie
Symptome
- Diarrhoe, Fett-, Fäulnis- und Gärungsstühle und daraus resultierenden Zusatzsymptomen wie Eisenmangelanämie, Vitamin-B12-Mangelanämie, Abmagerung, insbes. bei Kindern, also Gewichtsverlust, Schlappheit, Anämie, Blässe
- vorgewölbtes Abdomen
- Bauchschmerzen
- evtl. chronische Obstipation
- evtl. depressive Verstimmungen
- in schweren Fällen Tabaksbeutelgesäß (Unterhautfettgewebeschwund mit hängender Hautfalte)
Therapie
- Lebenslänglich glutenfreie Kost: Reis Kartoffeln, Mais, Glutenfreies Brot, Soja, alle Obst- und Gemüsesorten, Hirse, Buchweizen. Binnen 6-8 Wochen bauen sich die Zotten wieder auf.
DD
- Zystische Fibrose
- Nahrungsmittelallergien (Kuhmilchallergie, Sojaallergie, Weizenallergie)
- Angeborene Enzymdefekte (z.B. Laktase- oder Saccharasemangel)
- Morbus Crohn
- Morbus Whipple
- Tropische Sprue
- Nicht-Zöliakie-Nicht-Weizenallergie-Weizensensitivität
Akute Gastritis
Definition
akute entzündliche Veränderung der Mucosa
ICD K29
Ursache
- helicobacter pylori
- verdorbene Lebensmittel
- Medikamente wie Aspirin, Antirheumatika, Zytostatika
- Stress
- Alkohol
- Nikotin
- Koffein
- Nahrungsexzess
- bei Immunsupprimierten oder -reduzierten auch Infektionen wie Candida albicans, Herpesviren, Salmonellen, Cytomegalievirus
- physischer und psychischer Stress etwa durch Schock, OP, Verbrennungen, Trauma, Leistungssport
- Verätzung, Verlaugung
- Ischämie
Prädisponierend
- Erkrankungen oder Zustände mit Notwendigkeit der Immunsuppression
- Medikation bei rheumatischen Erkrankungen
- Stress
Diagnose
Anamnese, Klinik und Gastroksopie, bei erosiver Gastritis normozytäre Anämie
Symptome
- Druckgefühl im epigastrischen Dreieck (zwischen Xyphoid und Colon transversum), nicht leicht zu unterscheiden von Schmerzen im Colon, diese sind jedoch meist eher krampfartig
- Abneigung gegen reizende Nahrungsmittel, Kaffee, Tee, scharfe, saure Speisen/Getränke
- Appetitlosigkeit, Übelkeit bis zum Erbrechen, Völlegefühl, ggf. Krämpfe, Magenbrennen oder -schmerzen. ggf. Sodbrennen, ggf. unangenehmer, metallischer Geschmack im Mund, ggf. Mundgeruch, Aufstoßen, Reflux
Komplikationen
- ulcus ventriculi
- chronische Gastritis
- erosive Gastritis mit Blutungen
- CA-Risiko
Therapie
- Vermeidung der Noxen (Giftstoffe) bzw. Schadeinflüsse
- Diät: leichtverdauliche Kohlehydrate
- Maaloxan
- ggf. Helicobacter-Therapie mit 2 Antibiotika und Wismut
NHK
- Favorit: Heilerde in Kamillentee
- nux vomica D6D12, Komplexpräparat Gastriselect,
- Kamillentee, Kamille, Schafgarbe, Melissentee, Ringelblumentee;
- 24-36 Stunden Fasten außer Tee und Zwieback
- Bauchkompresse mit Melissenöl (1 Teil auf 10 Teile Pflanzenöl) warm auf den Bauch auftragen und mit Baumwolltuch abdecken, Heublumensack (für Nicht-Pollenallergiker)
- Leinsamen aufgeweicht als Schleim (schroten !)
- Procain in die Magengrube spritzen
Chronische (atrophische) Gastritis
Definition
chronische Entzündung der Magenschleimhaut
ICD K29.4
Ursache
- A: autoimmun bedingt: Corpusgastritis, ca. 5% der Fälle, d.h. Zellen zerstören die Belegzellen, Mangel an HCl und Intrinsic Faktor und damit an Vitamin B12, daher angreifbare Schleimhaut
- B: bakteriell bedingt: Antrumsgastritis, ca 85% der Fälle: helicobacter pylori
- C: chemisch bedingt: verdorbene Lebensmittel, Kaffee, Medikamente wie NSAR; Gallenreflux
Diagnose
Gastroskopie mit Histologie
Symptome
- zwischen symptomfrei und unspezifischen Oberbauchbeschwerden, meist bei Typ B
- postprandiales Völlegefühl
- Meteorismus (kommt gehäuft vor)
- evtl. Übelkeit
Komplikationen
- Typ A: Eisenmangelanämie, Vitamin B12-Mangel, perniziöse Anämie, funikuläre Myelose (Degeneration der weißen Substanz des Rückenmarks), Polyneuropathie
- Typ B: Ulcera, CA-Risiko, MALT-Lymphom
Therapie
- Typ A: unbekannt lebenslange parenterale Substitution von B12. lebenslange parenterale Substitution von B12.
- Typ B: Eradikationstherapie unter Protonenpumpenhemmer
- Typ C: Meidung der Noxen
NHK
- NHK: (alle Typen): Heilerde, Leinsamen, in kaltem Wasser eingelegt, die Flüssigkeit dann abgesiebt, langsam getrunken
Gastropathia nervosa (Reizmagen, nervöser Magen)
Definition
Magenbeschwerden ohne physische Ursache. Ausschlußdiagnose nach allen schulmedizinischen Diagnosen: Endoskopie mit Biopsie, Röntgen mit Kontrast. Meist verschwinden die Beschwerden 6 Wochen nach Beginn der Therapie wieder
ICD K29.6. Dyspepsie: F45.3
Ursache
- unbekannt (psychogen, psychosomatisch)
Prädisponierend
- seelische Belastungen
- Depressionen
- Angststörungen
Diagnose
nur Ausschlußdiagnose ! Zur Diagnosestellung müssen die Beschwerden 3 Monate anhalten
Symptome
- Druck und Völlegefühl im Oberbauch, ggf. Krämpfe
- Vorzeitiges Sättigungsgefühl
- Stein im Magen
- Sodbrennen, Aufstoßen, Übelkeit, Erbrechen, Unverträglichkeit gegen reizende Stoffe: Kaffee, Alkohol, scharfe Gewürze, süße Speisen
- Apettitlosigkeit
Therapie
- Maaloxan
NHK
- Psychotherapie
- Bachblüten
- Meditation
- Heilerde
- Heilhypnose
- Shiatsu
- Kamille, Fenchel, Pfefferminze, Melissentee, Salbei
DD
- Magenkarzinom
- Ösophaguskarzinom
- Helicobacter-pylori-assozierte Gastritis
- ulcus duodeni
Ulcus ventriculi (Magengeschwür)
Definition
Schleimhautläsion, die in die Submukosa hineinreicht, heilt also nicht narbenlos ab.
ICD K25
Ursache
- helicobacter pylori
- Hyperacidität des Magens bedingt durch:
- chronische Gastritis (v.a. Typ B)
- Alkohol, Nikotin, Koffein
- Medikamente z.B. ASS, NSAR, Diclofenac
- durch Arteriosklerose
- familiäre Häufung lässt genetische Disposition vermuten
Prädisponierend
- Blutgruppe A
Diagnose
- 1. Schmerzprovokationspunkt liegt zwischen mittig Xyphoid und Nabel
- 2. Schmerzprovokationspunkt Boasdruckpunkt, Höhe Th12 paravertebral li. (Kornkammer des Magens, Blase 20 Akupunktur)
- Ösophago-Gastro-Duodenoskopie
- helicobacter pylori-Nachweis
Symptome
- Highlight: Sofortschmerzen nach Nahrungsaufnahme
- dumpfe oder brennende, krampfartige Schmerzen
- evtl. Hämatemesis, Melaena bis okkultes Blut (nur über Stuhltest nachweisbar)
- Gewichtsverlust (ungewollte Gewichtsabnahme)
- Appetitlosigkeit
- Übelkeit, Erbrechen
Komplikationen
- CA-Risiko
- Narben-CA
- Perforation in die Bauchhöhle führt zu Peritonitis (Bauchfellentzündung), Symptom bretthartes Abdomen
- kann in banachbarte Organe durchbrechen (Penetration), z.B. Pankreas, Duodenum
- Narben führen zu Stenosen, z.B. Öffnungsstörung des Pylorus
- Anämie
Therapie
- Antacida
- helicobacter-Therapie
- Billroth I bei multiplen Rezidiven
NHK
- Schüsslersalze: Magnesium phosphoricum bei Krampfartigen Schmerzen
- Calcium Chloratum bei schlechter Heilungstendenz
- Kontraindiziert: Heilfasten in akutem Stadium (bei CA und Ulcera, anders bei Gastritiden)
- Heilerde
Alkoholdelir
Definition
Alkoholentzugssyndrome, zwei Schweregrade: 1. Prädelir, 2. Delir
ICD F10
Ursache
- anhaltender Alkoholabusus
Symptome
- Prädelir:
- Delir:
Komplikationen
- größte Gefahr: Kreislaufdysregulation mit Tachykardie und Tachypnoe und extreme Kreislaufstörungen in Richtung Hypotonie bis zum Exitus. Notfall !
Therapie
- Entzug mit Distraneurin (wirkt nur bei Alkohol) und mindert Entzugserscheinungen
- Delir: intensivmedizinische Überwachung, Kreislaufmonitor
Chorea Huntington (Chorea major, Veitstanz)
Definition
dominant erbliche Erkrankung, manifestiert sich im 35.-50. Lj. echte Demens, Hirnrinden- und Ventrikel-Substanzverlust
ICD G10
Ursache
- Dopaminüberschuß wegen Mangel an GABA.
Diagnose
- Genetisch
Symptome
- Choreatisches Trias:
- Urplötzlich schlenkernde Bewegungen, häufige Frakturen durch Selbstverletzung; die Betroffenen werden im Endstadium ans Bett gefesselt (an Armen, Beinen, Becken und Thorax), Die entfesselten Kräfte sind jedoch so stark, dass es zu Frakturen sogar der Wirbelkörper kommt (!)
- Relativ rasch eintretende Demens
- Dsyarthrophonie mit verwaschener, undeutlicher Sprechweise
- Störungen in Gefühlsleben (sind oft lange vorher die ersten Frühsymptome), Motorik, Mimik und später immer weitere Teile des Hirns
- impulsives, enthemmtes Verhalten
- schon früh mnestische und kognitive Fehlfunktionen
- Sprachverarmung
- evtl. Wahnvorstellungen
- Dysphagie
Komplikationen
- Suizidale Tendenz
- Depression
Therapie
- Die Krankheit endet nach 10-15 a lethal. Keine therapeutische Intervention möglich
- Symptomatisch: Psychotherapie, Neuroleptika, Sprachtherapie gegen die Dysarthrophonie
Lymphangitis (akut)
Definition
Entzündung einer Lymphbahn (nicht selten ascendierend/nach zentral ausbreitend) in Abflußgebiet eines lokalen Infektionsherdes. Begleiterscheinung einer meist akuten Gewebsentzündung (lokaler Infektionsherd) durch z.B. Erreger wie Staphylokokken, Streptokokken Gruppe A oder Mischinfektion oder chemisch durch Schlangengifte, Chemotherapeutika, die sich über Lymphgefäße der Haut ausbreiten
ICD L03
Ursache
- Verletzungen
- Insektenstiche
- Schlangenbisse
- Lokalinfektionen wie Folikulitis oder Abszess
- paravenöse Injektion
- OP
- Extrauteringravidität, Entbindung
- Lymphklappeninsuffizienz mit Lymphstau
Diagnose
- Lymphgefäß palpatorisch leicht geschwollen und überwärmt
Symptome
- sichtbarer roter Streifen, umgangssprachlich fälschlich Blutvergiftung,
- Schmerzen
- Schwellung der zuständigen LK (Lymphadenitis)
- ggf. Krankheitsgefühl
- v.a. bei Kindern: Fieber
- ggf. Schüttelfrost
- ggf. Tachykardie
- ggf. leichter pochender Schmerz
Komplikationen
- Abszessbildung
- Sepsis
Therapie
- Ruhigstellen
- in leichten Fällen: Alkoholverband, antiophlogistische Salben
- ggf. Antibiose
Lymphadenitis
Definition
Lymphadenitis: Entzündung eines Lymphknotens
ICD L04
Ursache
- akut unspezifisch: im Rahmen der lokalen Abwehr
- einige spezielle erregerbedingte Fälle:
- Sarkoidose
- SLE
Diagnose
- Palpation
- Blutlabor
- Lymphknoten-Punktion
- Sono
Symptome
- akut: meist schmerzhafte Lymphknotenschwellung
- chronisch: meist schmerzlose Lymphknotenschwellung
- ggf. Krankheitsgefühl, Abgeschlagenheit
- ggf. Fieber
Komplikationen
- Fistelbildung
- Sepsis
Therapie
- nach Ursache: wenn viral, dann ist Spontanheilung wahrscheinlich, wenn bakteriell: ggf. Antibiose
- CAVE: schmerzlos tastbare, verhärtete LK sind CA-verdächtig !!
- ggf. operative Eröffnung des Abszesses
DD
- Morbus Hodgkin
- ALL, CLL
periphere arterielle Verschlusskrankheit (pAVK, Schaufensterkrankheit, Raucherbein)
Definition
fortschreitende Stenosierung bzw. Verschluss (Okkludierung) der arteriellen Arm- oder (häufiger) Beingefäße. Meist ist die paVK chronisch, es gibt aber auch akute Formen. Unterteile in Stadien:
- symptomfrei, meist klinischer Zufallsbefund (z.B. fehlende periphere Pulse)
- Claudicatio intermittens (Schaufensterkrankheit) mit max. Gehstrecken von 2a) mehr als und 2b) weniger als 200 m
- Ruheschmerz
- trophische Störungen (Nekrosen, Ulzera, Gangrän). 4a) trockene Nekrosen, 4b) bakterielle Infektion der Nekrosen, feuchte Gangrän
ICD I73.9
Ursache
- in 90%: Arteriosklerose
- akute Form: emolischer arterieller Verschluss durch kardiale Thromben durch: Herzinfarkt, Mitralvitien, Klappenersatz, Vorhofflimmern; Aortenaneurysmen, Vaskulitiden
Prädisponierend
- Rauchen
- Diabetes mellitus
- Arterielle Hypertonie (Bluthochdruck)
- Hyperlipidämie, Hypercholesterinämie
Diagnose
- Sono
- EKG
- Palpation
- Inspektion
- CT-Angiographie
- MRT
- Allen-(Faustschlußtest-)Test, Ratschow-Lagerungsprobe, Ergometrie
Symptome
Die Symptome werden durch die 6 „P-Symptome“ nach Pratt beschrieben:
- Pain: Schmerz, klassisch ist Wadenschmerz beim Gehen
- Paleness: Blässe
- Pullessness: Puls distal des Verschlusses nicht palpabel
- Prostration: Schock (extremes Mißverhältnis zwischen Sauerstoffbedarf und -Versorgung)
- Paralysis: Lähmung
- Paresthesia
Komplikationen
- Nekrosen
- Ulzera
- Gangrän
- Amputationsnotwendigkeit
Therapie
- im Fall akute paVK durch Embolie:
- im Fall chronische paVK:
Tinnitus
Definition
Geräuscheindrücke ohne physisch-akustische Auslöser, die weder Halluzinationen noch „Stimmenhören“ sind. Es wird unterschieden nach subjektiv (weder externe noch körperinterne Schallquelle sind verursachend) und objektiv (körpereigene Strukturen im Ohr oder nahe des Ohr senden den Schall aus), weiter nach akut (bis 3 Monate nach Erstauftreten) und chronisch (ab 3 Monaten). Nach Begleitbefund wird unterschieden in Tinnitus mit und ohne Hörstörung, weiter nach subjektivierte Schweregrad in kompensiert (ohne oder mit nur geringem Leidensdruck) und dekompensiert (mit Auswirkungen auf Lebensbereiche):
- 1: gut kompensiert, kein Leidensdruck
- 2: tritt hauptsächlich in Stille auf und wirkt störend bei Belastung und Streß
- 3: dauerhafte Belastung im privaten und beruflichen. Störungne im emotionalen, körperlichen oder kognitiven Bereich
- 4: völlige Dekompensation im privaten Bereich, Berufsunfähigkeit
Ursache
otogen:
- Lärmschäden
- Knalltrauma
- Hörsturz
- Morbus Meniere
- Akustikusneurinom
- Otosklerose
- Altersschwerhörigkeit
- Viruserkrankungen
- Medikamente
- Schwindel
- Otitis media (Mittelohrentzündung), Otitis externe ( Gehörgangsentzündung), Tubenfunktionsstörung/Tubenkatarrh (vor allem bei Polypen), Sinusitis (Nasennebenhöhlenentzündung)
- Herzklappenerkrankungen
- Diabetes mellitus, Hyperthyreose
- Trommelfellperforation
- Ohrenschmalzpropf
- veränderte Druckverhältnisse im Ohr
somatisch:
- Störungen im Bereich HWS, Nacken oder Kiefer
- Kieferorthopädische Gründe, Zähneknirschen
- autoimmunologisch
- Virusinfekte
- Arteriosklerose, Hypertonie
- Schädelhirntrauma
- Multiple Sklerose
psychogen:
- Stress durch chronische Konflikte, Angst-Erfahrungen, Depression
Prädisponierend
- Belastungsfaktoren: Hyperakusis, Schlafstörungen, Depressivität, Zukunftsangst, Schwinden, Einschränkungen der Leistungsfähigkeit, Konzentrationsstörungen, Unruhe
Diagnose
- Prüfung des Trommelfells und des Tubus
- Audiometrie
- Auskultation des Ohres
- viele spezielle Untersuchungen
- Kontrast-MRT
- CT der Felsenbeine
- Röngten HWS
- Sono der hirnversorgenden Arterien
- Infektionsserologie: Borreliose, Lues, HIV
- spezielles Blutlabor mit Stoffwechselfaktoren, Immunglobulinen, Rheumafaktoren u.a.
Symptome
- Wahrnehmung von Pfeifen, Brummen, Klingeln, Rauschen, Knacken, Zischen
- konstante oder schwankende Wahrnehmung, ein- oder beidseitig, als im Ohr oder sonstwo im Kopf wahrgenommen, abhängig oder unabhängig von Haltung,
- bekannte Komorbiditäten sind: Schlafstörungen, Angsstörungen, Depression. Sie stellen auch Risikofaktoren für Auslösung und Verstärkung dar.
Therapie
Akutfall
- Therapien mit Wirkungsnachweis fehlen, es gibt daher viele Versuche
- Spontanheilung in 70-80%, insbesondere im akuten Fall.
- frühe Intervention hilft. Entspannung und Streßreduktion hilft
- Lärmvermeidung, Ablenkung, regelmäßige Bewegung, hinreichender Schlaf hilft
- Rheologisch (Verbesserung der Durchblutung)
- Akupunktur
- Entspannungsverfahren: progressive Muskelrelaxation, autogenes Training, Yoga
- Elektromagnetische Stimulation
- Epilepsie-Medikamente, u.a. Gabapentin
- Ginkgo biloba
- hyperbare Sauerstofftherapie
- Hypnose
- Tinnitus-Masker und frequenzgefilterte Musik
- kognitive Verhaltenstherapie
- Musiktherapie
NHK
- Lavendelöl lokal angewendet entspannt
- Kurkuma gegen entzündliche Ursachen
- Ingwer durch wegen der durchblutungsfördernden Wirkung
- Vitamin B12
- Zwiebeln, Knoblauch gegen entzündliche Ursachen
- Apfelesseig gegen entzündliche Ursachen
DD
- Hörsturz